Наросты во время молочницы
Кандидоз — грибковое заболевание, дающее очень неприятные симптомы — нестерпимый зуд, выделения и жжение в половых органах. Если болезнь неправильно лечить и не предпринимать мер профилактики, будет беспокоить женщину всю жизнь, проявляясь в самые неподходящие моменты.
Особенности возбудителя кандидоза: что такое условно-патогенный
Молочница вызывается активностью грибковых микроорганизмов рода Candida. Этот грибок в норме присутствует практически у каждого человека. Его можно обнаружить и на коже, и на слизистых оболочках во рту, в дыхательных и мочеполовых путях, в кишечнике. Грибок может жить в организме мужчин и женщин. Его находят даже у грудных детей.
Когда человек здоров, у него крепкий иммунитет, микроорганизмы не представляют никакого вреда. При ослабленном иммунитете, нарушениях микрофлоры или развитии инфекционных заболеваний, возбудитель кандидоза активизируется, быстро размножается, образуя колонии, и отравляет организм заболевшего человека продуктами жизнедеятельности.
Такие микроорганизмы, способные существовать в организме человека, не вредя ему до создания определенных условий, называют условно-патогенными. Сюда относятся и грибы рода Candida.
Когда и почему активизируется молочница
Факторы, которые способствуют активизации условно-патогенных грибов:
- Экзогенные факторы (окружающая среда), которые предполагают проникновение кандиды в организм. Это температуры, способствующие мацерации (распариванию) кожи и потоотделению и воздействие на кожные покровы химических веществ (щелочей, кислот, спиртов).
- Эндогенные факторы, снижающие сопротивляемость организма. Сюда относят нарушения обменных процессов, хронические инфекции, заболевания кровеносной системы, беременность и т.д. На первом году жизни детей подверженность грибам Candida зависит от активности некоторых ферментов сыворотки крови (фунгистазы) и лизоцима слюны.
Наиболее склонны к заболеванию кандидозом:
- беременные женщины;
- люди, болеющие сахарным диабетом или другими эндокринными заболеваниями;
- пациенты, употребляющие сильнодействующие и гормональные лекарства (кортикостероиды, оральные контрацептивы, антибиотики);
- люди с ослабленным иммунитетом и пониженной концентрацией в крови лейкоцитов (больные онкологическими заболеваниями, лейкемией или лейкозом, СПИДом).
Как происходит заражение грибами рода Candida
Ввиду того, что распространены возбудители кандидоза довольно широко, они обнаруживаются в почве, воздухе, на продуктах питания — заражение ими практически неизбежно. Нередко новорожденные дети заражаются от матери, проходя по родовым путям или через руки медицинского персонала. У взрослых людей заражение часто происходит половым путем.
Симптомы кандидоза
Признаки заболевания молочницей разделяют на три группы:
- Поверхностный кандидоз (молочница слизистых и гладкой кожи);
- Висцеральный или системный кандидоз – заболевание, характеризующееся поражением внутренних органов и их систем;
- Кандидамикиды – отдельная группа, представляющая вторичные аллергические проявления.
Поверхностный кандидоз также разделяют на несколько «подвидов»:
- Кандидозный стоматит. Результат жизнедеятельности грибка — белесоватый налет на слизистой поверхности полости рта. Налет напоминает свернувшийся белок, легко снимается. При отсутствии лечения и низком иммунитете во рту образуются плотные пленки, после удаления которых образуются язвы и эрозии.
- Глоссит кандидозный. Характеризуется гиперемией и сухостью, наличием беловатой пленки на языке, в острой фазе заболевания. Хроническая форма заболевания приводит к атрофии сосочков языка, образованию налета серого цвета.
- Кандидоз в уголках рта. Проявляется в виде трещин и эрозий.
- Хейлит кандидозный – отечность, сухие корочки и трещины на губах.
- Кандидоз на больших складках – локализуется в паховых, подмышечных, межъягодичных зонах, под молочными железами, часто обнаруживается у полных женщин.
- Кандидоз на малых складках. Поражаются области между пальцами и складками кистей и стоп. Выражается появлением пустул и пузырьков, гиперемией кожи. Выражен зуд.
- Кандидоз генитальный — знакомая многим женщинам молочница. Этот вид заболевания проявляется в виде гиперемии слизистых оболочек половых органов, появляется налет белого цвета, выделения творожистой консистенции. Дополнительный признак – сильное жжение и зуд.
- Кандидозные онихомикозы и паронихии. Поражение околоногтевого валика, ощущение боли, припухлости. После этого процесс локализуется на самой ногтевой пластине.
Кандида легко расходится по организму, поэтому лечение грибка, обнаруженного в половой зоне только свечами и вагинальными таблетками (как рекламируется по телевизору) — не правильное. Бороться с кандидой нужно комплексно и только после обследования у гинеколога.
Как выглядит Candida
Выделения при молочнице
Кандида на коже
Кандидоз желудка
Молочница на языке
Колонии кандиды
Диагностика кандидоза
Диагностируется заболевание уже при осмотре пациента (визуальный метод). Гинеколог сразу видит зоны воспаления и налет белого цвета на участках, пораженных грибами. При осмотре обязательно берутся мазки на инфекции.
Далее проводятся лабораторные анализы взятого материала, посевы на специальные среды и последующее выявление дрожжевых клеток и псевдомицелия. Также выявляются другие патогенные возбудители инфекции — молочница, развиваясь и уничтожая полезные лактобациллы, быстро освобождает место для размножения других условных и истинных патогенов.
Лечение кандидоза
Лечение кандидоза основывается на подавлении (ингибировании) активности грибковых микроорганизмов рода Candida, которые вызывают это заболевание, лечении сопутствующих инфекций и укреплении местного иммунитета.
Терапия предполагает комплексный подход, методы которого предопределяют использование местного лечения, применение антибиотиков и общеукрепляющих препаратов.
Так как кандидозом болеют и мужчины и женщины, лечиться нужно обоим партнерам. Но лечение кандидоза у мужчин и женщин имеет некоторые отличия.
Лечение вагинального кандидоза у женщин
Лечение вагинального кандидоза подразумевает местное и общее лечение.
- Местная терапия подразумевает использование влагалищных кремов и свечей, которые содержат противогрибковые вещества. Применяя эти препараты, нужно помнить, что эффективность их снижается при неправильном введении. Так, необходимо предварительно удалить со слизистых оболочек влагалища налет и выделения (возможно, при помощи специальных спринцеваний), тогда действие препарата будет гораздо более эффективным.
- Параллельно назначаются лекарства для приема внутрь. Сюда относят такие препараты, содержащие флуконазол, натамицин, кетоконазол и др.
Кроме того, необходимо придерживаться правил личной гигиены, используя специальные средства. Обычное мыло в этом случае может привести к пересушиванию слизистой оболочки.
Лечение кандидоза у мужчин
Кандидоз встречается у мужчин реже, так как для возбудителя важно отсутствие воздуха, т.е. грибок для размножения должен проникнуть глубоко в уретру. Если это произошло, то лечение нельзя откладывать, иначе острая форма быстро перейдет в хроническую.
Для лечения применяются препараты местного и общего действия. Очаг грибковой инфекции уничтожается благодаря приему препарата, содержащего флуконазол. Местное же лечение состоит в нанесении на слизистую оболочку полового члена мази, содержащей клотримазол. Для большей эффективности перед нанесением мазей, необходимо промывать головку пениса слабым раствором соды.
Если у мужчины есть постоянная половая партнерша, ей тоже нужно лечиться, потому что, как было отмечено выше, возбудитель кандидоза передается половым путем.
Лечение хронического кандидоза
Хроническим кандидозом страдает около 3% женского населения. Рецидив молочницы может быть вызван любым инфекционным заболеванием или хронической инфекцией.
Лечить хронический кандидоз достаточно трудно и процесс это длительный. Для начала необходимо определить источник заболевания, от которого необходимо избавиться. На этом этапе наблюдаются самые большие трудности в диагностике, так как причин для болезни может быть масса.
Лечение хронического кандидоза также комплексное. В качестве противогрибковых препаратов назначают леворин или нистатин. Если эти лекарства не помогают, применяется амфотерицин. Параллельно пациент принимает препараты, содержащие витамины группы В, витамины А, С и др.
После 5 дней терапии, ее дополняют кератопластическими средствами. Длительность лечения – не менее 14 дней, в отдельных случаях курс продлевают.
Лечение кандидоза кожи
При выявлении кандидоза кожных покровов проводится:
- Устранение грибковых микроорганизмов. Для этого применяются антисептические и антимикотические средства – спиртовые или водные растворы бриллиантовой зелени, метиленового синего. Кроме того – мазь борной кислоты, жидкость Кастеллани, раствор резорцина, риванола, нитрата серебра и любые вещества, обладающие широким спектром антифунгального действия.
- Устранение мочеполового или кишечного очага кандидоза. В этих целях назначаются лекарственные препараты для орального приема, или средства для местного лечения (мази, кремы, свечи и т.д.).
- Ликвидация предрасполагающих факторов к кандидозу – хронических заболеваний, негативных воздействий извне и т.д.
Лечение кандидоза во время беременности
Состояние беременности делает женский организм слабым, он легко подвергается инфекционным заболеваниям. Кандидоз – одно из них. В этот период женщинам противопоказаны препараты общего действия, которые всасываются в кровь, поэтому лечение кандидоза у беременной женщины заключается только в местном лечении и устранении очага грибковой инфекции.
Гинеколог назначает свечи, кремы и вагинальные таблетки, снимающие симптоматику заболевания. Также с этой целью используют противовоспалительные и антисептические средства: бура в глицерине (тетраборат натрия), зеленка. Так как в первом триместре противопоказаны практически все препараты, эти растворы используют для обработки влагалища перед сном.
Препараты для лечения кандидоза
Какими препаратами лечить кандидоз, вид лечения и длительность курса определяет только врач. Существует множество различных лекарств, которые снимают симптоматику молочницы и свободно продается в аптеке, но самолечением заниматься недопустимо. Неправильный подбор и прием препаратов приведет к усугублению ситуации, а само заболевание перейдет в хроническую форму.
Среди основных препаратов для борьбы с молочницей популярны:
- Полиеновая группа антибиотиков (нистатин, натамицин);
- Триазоловые производные (флуконазол);
- Имидазолдиоксановые производные (ливарол);
- Имидазоловые производные (клотримазол).
Профилактика молочницы
Профилактические меры должны начинаться прекращением контактов с носителем инфекции. Параллельно необходимо соблюдать правила личной интимной гигиены и максимально укреплять состояние иммунитета. Крайне важно своевременно диагностировать и лечить венерические заболевания, так как кандидоз частый спутник болезней, передающихся через половой контакт.
Для исключения заражения следует придерживаться таких правил:
- Использование барьерных методов контрацепции;
- Своевременное обследование мочеполовой системы и лечение воспалительных и других заболеваний;
- Отказ от половых отношений с зараженными людьми;
- Нельзя пользоваться интимными дезодорантами, ароматизированными прокладками и тампонами;
- Следует носить белье только из натуральной ткани;
- Нельзя спринцеваться без надобности, так как этот процесс приводит к нарушению нормальной микрофлоры и заселению ее патогенными микроорганизмами.
Молочница – это не только дискомфорт, но и, прежде всего, активность в организме патогенных микроорганизмов. Чтобы эффективно лечить, а не залечивать это заболевание, необходимо пройти комплексное лабораторно-диагностическое обследование, на основе которого врач сможет составить план лечения.
Эффективность терапии подтверждается повторным исследованием, которое выявляет, остались ли грибы после применения лекарственных препаратов.
Источник
Многим знакомы симптомы молочницы – зуд, жжение и характерные «творожистые» выделения, скапливающиеся на половых органах. Воспаление, которое развивается с участием грибков рода кандида, не считается самостоятельным заболеванием, поскольку вызывается микроорганизмом, постоянно обитающим в организме.
Чаще всего болезнь вызывает грибок Candida Albicans, но иногда во время лабораторного исследования могут быть выделены и другие возбудители рода Candida.
Причины развития молочницы
Не секрет, что на коже и слизистых человека обитает огромное количество микроорганизмов. В отличие от болезнетворных микробов их называют непатогенными или условно-патогенными поскольку в большинстве случаев они не вызывают заболеваний. Наоборот, эти микроорганизмы защищают организм человека, «тренируя» иммунную систему.
Вагинальный кандидоз развивается в том случае, если баланс микрофлоры нарушается. Гибель естественной флоры приводит к неконтролируемому размножению грибков и развитию воспаления. Этот процесс вызывают:
- прием антибиотиков;
- колебания уровня гормонов в течение менструального цикла, во время беременности или менопаузы;
- сахарный диабет;
- снижение иммунитета;
- инфекции, передающиеся половым путем, которые приводят к развитию бактериального или вирусного вагиноза;
- частые спринцевания.
При вагинальном дисбактериозе или слабом иммунитете рост дрожжевых грибков могут вызывать даже смена марки используемого мыла, гигиенических прокладок или туалетной бумаги.
Симптомы молочницы у женщин
Обычно заболевание начинается с зуда и жжения в области половых органов. Интенсивность проявлений может быть разной – от незначительной до нестерпимой.
Дискомфорт усиливается во время полового акта, поскольку воспаленная слизистая реагирует на механическое раздражение. При распространении грибков на мочеиспускательный канал возникает резь при мочеиспускании.
При молочнице на слизистых появляются характерные выделения с кисловатым запахом, похожие на творог или свернувшееся молоко. Из-за этого болезнь и получила свое название.
Кроме половой зоны, поражается и ротовая полость, где выступает беловатый налет и возникает отек слизистых. Может даже поражаться область вокруг ногтя (кандидозный паронихий).
Симптомы молочницы у мужчин
У мужчин молочница встречается гораздо реже, чем у женщин, и поражает преимущественно слизистую оболочку головки и крайней плоти полового члена. Чрезмерное размножение грибков вызывает дрожжевой баланит или баланопостит.
- Слизистая приобретает красноватый оттенок и становится отечной. Может ощущаться зуд и жжение. Во время полового акта и мочеиспускания неприятные ощущения усиливаются.
- Под крайней плотью появляется белесоватый налет, который легко снимается, обнажая воспаленную ткань, на которой могут даже появляться язвочки и трещинки. Может появиться сыпь.
- При значительном угнетении иммунитета грибки могут распространяться на мошонку и паховые складки. Возможен кандидоз полости рта и околоногтевой зоны.
Может ли мужчина заразиться молочницей от женщины
При незащищенном контакте с женщиной, страдающей этой болезнью, вполне можно заразиться. Но это не значит, что баланопостит был получен именно половым путем. Его могли вызвать другие причины связанные с состоянием здоровья и самого мужчины. Поэтому обвинять партнершу появления кандидоза не стоит
Диагностика молочницы
Характерных творожистых выделений из половых путей достаточно для постановки диагноза вагинального кандидоза, но диагноз необходимо подтвердить и лабораторными методами:
- Микроскопическим – микроскопический анализ мазка, взятого из половых путей и мочеиспускательного канала. При кандидозе в результатах пишут – Candida +++, вегетирующие формы. Это значит, что в образце обнаружены грибки. Недостаток метода – невозможность выявить вид Candida, назначив максимально эффективное лечение.
- ПИФ-исследованием, или прямой иммунофлюоресценцией. Эффективность метода, основанного на обнаружении антител к возбудителю, превышает 80%.
- Культуральный метод посева образцов на питательные среды выявляет тип и концентрацию грибка. Поскольку небольшое количество возбудителя всегда есть в организме, показатель 10 в 4 степени КОЕ/мл считается вариантом нормы. Повышение свидетельствует о молочнице. Метод дает возможность определить чувствительность колоний к различным антигрибковым препаратам.
- ПЦР-диагностика не только выявляет кандидоз, но и показывает, каким именно типом Candida было вызвано заболевание. С помощью этого метода можно выявить распространенность болезни. Чем выше концентрация грибка, тем тяжелее молочница.
Лечение кандидоза
Для устранения кандидоза используется притивогрибковые препараты. Из числа таблетированных средств наиболее популярными средствами лечения кандидоза являются дифлюкан, флюкостат. и их аналоги. Из свечей чаще всего назначаются пимафуцин или ливарол. У мужчин наружно применяются антигрибковые мази клотримазол, залаин, кетоконазол.
Грибки Candida быстро вырабатывают устойчивость к противогрибковым препаратам, поэтому ранее популярные нистатин и леворин сейчас практически не применяют.
После исчезновения острых симптомов женщинам назначают препараты, восстанавливающие нормальную флору половых путей. Поэтому сначала нужно вначале избавиться от грибка, а затем уже заселить слизистую полезными микроорганизмами.
Пациентам с хронической молочницей назначаются:
- консультация эндокринолога, коррекция диеты, назначение сахароснижающих препаратов при выявлении повышенного уровня сахара в крови;
- лечение выявленных ИППП;
- общеукрепляющие процедуры.
Комплексный подход к лечению молочницы позволит надолго забыть о заболевании.
Чем опасен кандидоз
Молочница существенного вреда организму не наносит. Заболевание ограничивается слизистой оболочкой половых органов или ротовой полости, вызывает ряд неприятных симптомов, которые, тем не менее, не приводят к нарушению самочувствия и работоспособности.
По-другому обстоят дела у тех пациентов, страдающих СПИДом, вирусным гепатитом, тяжелыми заболеваниями внутренних органов. Ослабление защитных сил организма у этих больных может привести к распространению грибка на внутренние органы. У больных СПИДом молочница вызывает воспаление волосяных фолликулов, приводя к облысению.
Появления молочницы можно избежать, принимая антибиотики одновременно с противогрибковыми средствами. При подозрении на развитие болезни нужно срочно обратиться к гинекологу или урологу и вовремя начать лечение, чтоб не запустить проблему.
Источник
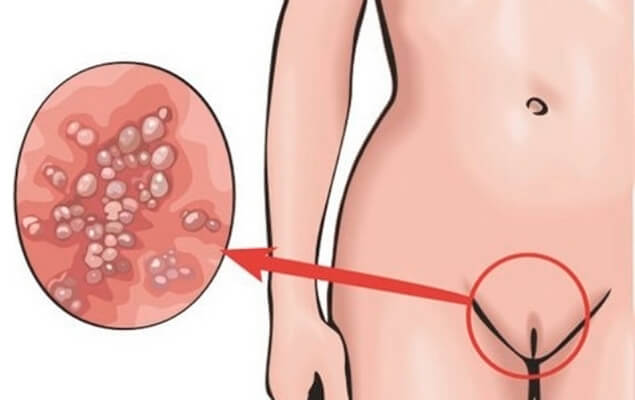
Аногенитальные кондиломы (венерические бородавки) — сосочковидные разрастания на слизистой оболочке половых органов, заднего прохода и прилегающим к ним участков кожи, возникающие из-за бесконтрольного роста эпителиальных клеток, вследствие поражения вирусом папилломы человека (ВПЧ). кондиломы относятся к числу доброкачественных новообразований, но в ряде случаев (если они вызваны определенными (высокоонкогенными) штаммами ВПЧ), способны к злокачественному перерождению. При подозрении на наличие кондилом необходимо обратиться к гинекологу.
Виды
Всего существует 3 вида кондилом аногенитальной области:
- Остроконечные кондиломы — группа с низким риском онкогенности. Инкубационный период заболевания — от нескольких недель до полугода. Они выглядят как бородавчатые образования на тонкой ножке, напоминающие по своей структуре цветную капусту. Цвет этих новообразований может варьироваться от телесного до красного. Кроме того, кондиломы этого вида могут существовать как в единичном виде, так и в виде обширных множественных разрастаний. При постоянной травматизации размер нароста может достигать 3-5 см. в диаметре, также возможно вторичное инфицирование и изъязвление кондилом.
- Плоские кондиломы — в основном располагаются на шейке матки, в ее толще, также их локализация характерна и для стенок влагалища. Это самый потенциально опасный вид в плане злокачественного перерождения, так как он наиболее часто вызывается вирусом папилломы 16-го и 18-го типа.
- Широкие (папулезные) кондиломы — бородавчатые образования на широкой ножке, склонные к мацерации. Являются вторичным проявлением сифилиса, к действию ВПЧ этот вид кондилом отношения не имеет.
Слизистая оболочка малых половых губ — излюбленное место локализации остроконечных кондилом. Кондиломатоз малых половых губ имеет благоприятный прогноз по части озлокачествления — подавляющее большинство случаев этого заболевания вызвано низкоонкогенными типами ВПЧ (преимущественно 6-го и 11-го типов).
Причины возникновения кондилом
Аногенитальные остроконечные кондиломы возникают из-за воздействия папилломавируса (ВПЧ) на клетки эпидермиса слизистой оболочки половых органов и заднего прохода. Появление кондилом наиболее типично для мест подверженных трению или травматизации.
Вследствие огромной распространенности ВПЧ среди человеческой популяции (60-70%), заразиться ВПЧ чрезвычайно легко. Этому способствуют такие факторы:
- папилломавирус характеризуется довольно сложным и нестандартным циклом репликации, что затрудняет разработку эффективных методов лечения вызванных им заболеваний. Возможность внутриклеточного присутствия неактивного вируса приводит к состоянию латентного (скрытого) инфицирования;
- барьерный метод предохранения недостаточно эффективен вследствие присутствия вируса в зоне, прилегающей к пораженным местам;
- недостоверность лабораторной диагностики. Бывают случаи ложноотрицательных результатов даже при явном наличии кондилом;
- длительный инкубационный период, порой исчисляющийся годами.
Симптомы

Остроконечные кондиломы на малых половых губах проявляются рядом клинических симптомов, характерных для проявления папилломавирусной инфекции:
- появление сосочковидных или гребешковидных наростов на слизистой оболочке малых половых губ;
- зуд в месте поражения и прилегающих кожных участках;
- жжение и болезненные ощущения (особенно в местах подверженных трению);
- неприятный запах.
Единичные кондиломы чаще всего протекают бессимптомно, вышеперечисленные симптомы характерны для множественных разрастаний.
Инкубационный период инфицирования ВПЧ колеблется в пределе между несколькими неделями и несколькими годами. Активизация обострения происходит в случае воздействия на организм различных неблагоприятных факторов, снижающих действие местного или общего иммунитета.
Диагностика
В современной диагностике кондиломатоза применяются такие методы исследования:
- осмотр — в большинстве случаев визуальная оценка вполне достаточна для постановки правильного диагноза;
- исследование на наличие ВПЧ-инфицирования при помощи ПЦР-диагностики, позволяющей помимо наличия вируса определить его тип;
- биопсия (гистологическое исследование) — используется довольно редко, в случаях подозрительных на онкоперерождение кондиломных разрастаний;
- расширенная кольпоскопия и уретроскопия — метод позволяющий более детальное визуальное исследование с помощью подсветки и увеличительного оборудования.
Дополнительные консультации
Иногда кондиломатоз вызывает нарушения работы мочеполовой системы, это может быть вызвано обильным распространением кондилом в области уретры. В этом случае необходимо будет проконсультироваться с урологом, который поможет подобрать нужную тактику лечения и ускорить восстановительный процесс после хирургического вмешательства.
Часто инфицирование ВПЧ сочетается с заболеванием другими видами ЗППП (заболеваний, передающихся половым путем). Консультация дерматовенеролога поможет избрать наиболее щадящую совместную тактику лечения инфекционных заболеваний половой сферы.
Консультация проктолога может быть показана при локализации кондилом в перианальной области.
Лечение
На данный момент методов лечения способных излечить заболевания, вызванные папилломавирусом (в том числе и кондиломатоз) не существует. Следует помнить, что при любых факторах, снижающих местный и общий иммунитет, возможность обострения болезни значительно возрастает.
Существует несколько сценариев развития заболевания:
- самопроизвольное излечение от внешних проявлений кондиломатоза (наиболее часто происходит после беременности);
- стабилизация процесса заболевания;
- активный рост, требующий срочного хирургического вмешательства.
Консервативные методы лечения сводятся к уменьшению вероятности рецидивирующего течения заболевания и ввода пациента в длительную ремиссию. К ним относятся:
- местное лечение при помощи препарата на основе подофиллотоксина, обладающего цитостатическим эффектом, который вызывает некроз кондиломы (прекращается процесс деления пораженных клеток, они отмирают и замещаются здоровыми);
- применение различных иммуномодуляторов — способ дающий весьма сомнительный эффект, так как подавляющее большинство препаратов этой группы являются средствами с недоказанной клинической эффективностью;
- интерферонотерапия — характеризуется местным или системным применением достаточно высоких доз интерферона. Клиническая эффективность этого метода довольно спорна, к тому же наличие весьма серьезных побочных проявлений действия препарата является существенным препятствием к выбору этого метода лечения;
- повышение сопротивляемости организма с помощью здорового образа жизни, рационального питания, закаливания — при кажущейся очевидности этот метод является наиболее эффективным и безопасным.
Радикальные методы, направленные на ликвидацию кондилом на половых органах
К хирургическим методам избавления от кондиломных разрастаний относятся:
- Электрокоагуляция — принцип работы этого метода заключается в мгновенном нагревании пораженных тканей и их последующей некротизацией (разрушением). Подобное воздействие довольно болезненно, поэтому проводится под местным обезболиванием. После прекращения действия анестезии болезненные ощущения некоторое время сохраняются. Электрокоагуляция имеет довольно высокий процент эффективности — до 95%, при этом частота возникновения рецидивов всего 19-24%.
- Удаление кондилом при помощи высокочастотных радиоволн (аппарат «Сургитрон») — бесконтактный метод, позволяющий удалить наросты на слизистой бескровным и относительно безболезненным способом. Одним из преимуществ метода является малый размер зоны послекоагуляционного омертвения тканей, что положительно сказывается на динамике восстановительного процесса. В отличие от других хирургических методов удаления кондилом, радионож обладает возможностью точного контроля глубины воздействия, что делает этот метод наименее травматичным, при его довольно высокой эффективности (90-95%). По частоте возникновения рецидивов этот метод может сравниться с электрокоагуляцией.
- Криодеструкция — суть действия этого способа заключается в том, что под воздействием жидкого азота происходит кристаллизация внутриклеточной жидкости (цитоплазмы). Этот процесс приводит к необратимому повреждению клеток пораженной области слизистой оболочки малых половых губ. Процедура включает с себя 3-4-х кратное замораживание (с последующим оттаиванием) очагов кондиломатоза. Криодеструкция — безопасный, недорогой и относительно безболезненный способ удаления остроконечных кондилом, он имеет хорошую переносимость и практически не приводит к образованию послеоперационных рубцов. Клиническая эффективность этого метода — 78-90%, частота возникновения рецидивов после криодеструкции составляет 25 −40%. Метод не требует проведения анестезии, допустимо применение легких анестетиков.
- Метод лазерного удаления кондилом — принцип его действия основан на преобразовании световых волн в тепловую энергию, в результате чего происходит мгновенное нагревание внутриклеточной жидкости с последующей деструкцией зараженных клеток. Процедура проводится под местным обезболиванием. К недостаткам этого метода можно отнести сравнительную дороговизну при меньшей эффективности по сравнению с вышеперечисленными методами (50-70%). Кроме того, после удаления кондилом при помощи лазера довольно длительное время сохраняется болезненность в месте воздействия, а также относительно высок риск возникновения рубцовых деформаций.
- Хирургическое иссечение — удаление кондилом при помощи обычного скальпеля. Этот метод используется довольно редко. Показаниями к его применению являются рецидивы после ликвидации кондиломных образований другими способами. Преимуществом этого метода является низкая частота рецидивов, а недостатками — значительная травматизация тканей с последствующим возникновением рубцов.
Метод избавления от кондилом хирургическим путем способен решить только эстетические проблемы пациента (или проблемы анатомического характера при значительных разрастаниях). От наличия папилломавируса с его помощью избавиться, к сожалению, невозможно.
Существует две тактики подхода к лечению кондиломатоза:
- наблюдательная (подтвержденное наличие вируса при отсутствии клинических проявлений или единичные, не причиняющие дискомфорт разрастания). Клиническое течение кондиломатоза довольно непредсказуемо. Способность кондилом к самостоятельному разрешению составляет около 50% в течение первых двух лет заболевания. При этом, высокая вероятность послеоперационных рецидивов также говорит в пользу наблюдения без попыток лечения заболевания.
- тактика активного лечения (включающая в себя консервативные методы лечения и способы удаления кондилом хирургическим путем).
Профилактика

Использование барьерного метода контрацепции (презерватива)— способ, позволяющий снизить вероятность заражения, но эффективность его достаточно невелика.
Отсутствие любых половых контактов с партнером, не проверявшимся на ВПЧ. Вирус обладает высокой степенью заразности — инфицироваться возможно даже при бытовом контакте.
Источник
