Молочница при камнях в почках
Автор Хусаинов Руслан Халилович На чтение 6 мин. Опубликовано 16.08.2019 19:39
Обновлено 16.08.2019 12:13
Боль или дискомфорт в области половых органов могут указывать либо на дрожжевую инфекцию, либо на инфекцию мочевыводящих путей. Хотя оба типа инфекции имеют сходные методы профилактики, их причины, симптомы и лечение отличаются. Необходимо обратиться за профессиональной медицинской помощью, если вы считаете, что у вас какой-либо тип инфекции. В этой статье мы обсудим различия между дрожжевыми инфекциями и инфекциями мочевыводящих путей (ИМП), включая их симптомы, продолжительность, причины, диагностику, лечение и профилактику.
Симптомы
Дрожжевые инфекции и ИМП вызывают явные симптомы, которые поражают разные части организма. Грибковые инфекции обычно вызывают боль и зуд в области половых органов и густые выделения, похожие на творог. Инфекции мочевыводящих путей специфически влияют на нижние мочевыводящие пути, в которые входят мочеиспускательный канал и мочевой пузырь. Без лечения ИМП может распространиться на почки, вызывая более серьезные симптомы и потенциальные осложнения.
Симптомы дрожжевой инфекции:
- боль при мочеиспускании или сексе;
- жжение, зуд и отек влагалища и вульвы;
- густые белые выделения из влагалища без запаха.
Симптомы ИМП:
- боль или жжение при мочеиспускании;
- боль или жжение при мочеиспускании;
- частое желание помочиться;
- боль в нижней части живота, спины или боков;
- мутная или обесцвеченная моча, которая может содержать кровь;
- моча с сильным запахом.
В тяжелых случаях ИМП может также вызвать повышение температуры, озноб, тошноту и рвоту.
Продолжительность
Длительность обеих инфекций зависит от 2 факторов: тяжести инфекции и выбора лечения. В общем, симптомы неосложненной ИМП — не распространившейся на почки — проходят через 1-2 дня после начала лечения антибиотиками. Однако лечение тяжелой ИМП может занять от нескольких дней до нескольких недель. Легкая дрожжевая инфекция проходит быстрее. Продолжительность лечения дрожжевых инфекций варьируется от нескольких дней до 6 месяцев, хотя последние встречаются редко.
Причины и факторы риска
Дрожжевые инфекции и ИМП имеют разные причины и факторы риска.
ИМП
ИМП наиболее распространены среди мужчин старшего возраста, мальчиков и женщин всех возрастов. По оценкам Фонда урологической помощи (Urology Care Foundation), около 60% женщин и 12% мужчин переносят хотя бы 1 ИМП в течение своей жизни. ИМП возникают, когда бактерии, такие как Escherichia coli, Klebsiella pneumoniae или Staphylococcus saprophyticus, попадают в мочевыводящие пути.
Факторы риска ИМП могут включать в себя:
- секс;
- методы контрацепции, такие как диафрагмы или спермицид;
- подтирание сзади вперед после испражнения;
- камни в почках или мочевом пузыре;
- мочеиспускание без опорожнения мочевого пузыря;
- мочевой катетер.
У женщин развиваются ИМП чаще, чем у мужчин, поскольку мочеиспускательный канал у женщин значительно короче, что позволяет бактериям легче проникать в мочевой пузырь через влагалище.
ИМП у детей
По данным Фонда урологической помощи, до 8% девочек и 2% мальчиков заболевают ИМП. Ученые утверждают, что маленькие дети имеют более высокий риск поражения почек от ИМП. По данным Национального института диабета, болезней органов пищеварения и почек (National Institute of Diabetes and Digestive and Kidney Diseases), маленькие дети могут испытывать ИМП из-за состояния, называемого пузырно-мочеточниковым рефлюксом, которое чаще всего встречается у младенцев и детей раннего возраста. Пузырно-мочеточниковый рефлюкс может возникать в результате структурных аномалий мочеточников. При пузырно-мочеточниковом рефлюксе моча из мочевого пузыря может повторно попасть в один или оба мочеточника и даже обратно в почки. Пузырно-мочеточниковый рефлюкс редко вызывает долгосрочные осложнения у детей.
Дрожжевые инфекции
Дрожжевые инфекции возникают при чрезмерном росте Candida, грибка, который живет внутри организма, во влажной среде. Типичные области, где могут развиваться дрожжевые инфекции, включают:
- рот;
- горло;
- кишечник;
- влагалище.
Влагалищные дрожжи очень распространены. По данным Управления по охране здоровья женщин (Office on Women’s Health), около 75% всех женщин переносят хотя бы 1 раз дрожжевую инфекцию в течение жизни.
Факторы риска дрожжевых инфекций включают в себя:
- ослабленная иммунная система;
- применение антибиотиков или недавно закончившийся курс антибиотикотерапии;
- беременность;
- неконтролируемый диабет;
- гормональные препараты на основе эстрогена;
- ношение плотного белья и одежды, создающей теплую, влажную среду.
Диагностика
Врачи используют различные методы диагностики дрожжевых инфекций и ИМП. Диагноз ИМП требует образца мочи. Персонал лаборатории проверит его на наличие бактерий. Врач может диагностировать дрожжевую инфекцию, проведя физическое обследование пораженного участка и анализ культуры.
Во время теста на культуру врач использует ватный тампон для сбора образца из пораженного участка, а затем отправляет его в лабораторию для тестирования.
Лечение
ИМП и грибковые инфекции требуют различного лечения. Лечение ИМП обычно включает в себя антибиотики, которые устраняют бактериальные инфекции. Класс и дозировка антибиотиков зависят от типа инфекции и истории болезни человека. Хотя симптомы обычно исчезают вскоре после того, как человек начинает принимать антибиотики, пациенты должны пройти весь курс лечения, назначенный врачом. Вылечить дрожжевые инфекции можно несколькими различными способами. Легкие дрожжевые инфекции могут реагировать на противогрибковые препараты, отпускаемые без рецепта, которые доступны в следующих формах:
- кремы;
- мази;
- суппозитории;
- оральные таблетки.
Для лечения тяжелых дрожжевых инфекций могут потребоваться противогрибковые оральные препараты по рецепту, такие как флуконазол.
Хотя безрецептурные и рецептурные препараты могут успешно лечить ИМП и грибковые инфекции, некоторые люди могут вместо этого выбрать альтернативные или естественные методы лечения. Употребление натурального несладкого йогурта, содержащего Lactobacillus acidophilus, может помочь предотвратить дрожжевые инфекции. Несладкий клюквенный сок — обычное домашнее средство при ИМП. Однако клюквенный сок менее эффективен для предотвращения ИМП. Легкие ИМП и грибковые инфекции хорошо поддаются лечению и даже могут пройти самостоятельно. Тем не менее, люди все равно должны проконсультироваться с врачом, прежде чем пытаться лечить любую инфекцию в домашних условиях. В настоящее время недостаточно научных данных, подтверждающих исключительное использование природных средств для лечения ИМП или дрожжевых инфекций.
Профилактика
Шаги, которые люди могут предпринять для предотвращения ИМП и грибковых инфекций, включают в себя:
- мочиться, когда возникает необходимость;
- необходимо подтираться спереди назад после испражнения;
- проводить мочеиспускание до и после секса;
- избегать использования душа, вагинальных спреев и ароматизированных женских гигиенических средств;
- регулярно проводить смену белья;
- избегать облегающей одежды.
Другие заболевания, которые вызывают подобные симптомы
Заболевания, которые вызывают сходные симптомы с ИМП и дрожжевыми инфекциями, включают следующее:
- Интерстициальный цистит — это состояние мочевого пузыря, которое вызывает частое мочеиспускание и хроническую боль в области мочевого пузыря;
- Кисты яичников — это доброкачественные новообразования, развивающиеся в ткани яичников. Кисты яичников могут вызвать неприятное вздутие живота, боль в пояснице и частые позывы к мочеиспусканию;
- Бактериальный вагиноз относится к разрастанию бактерий во влагалище и вокруг него. Это может вызвать болезненное мочеиспускание, зуд и запах.
Выводы
ИМП и молочница поражают нижний отдел таза и гениталии. Тем не менее, эти заболевания имеют различные причины, симптомы и методы лечения. Дрожжевые инфекции возникают из-за чрезмерного роста грибов Candida, в то время как ИМП являются результатом бактериальных инфекций в мочевыводящих путях. Грибковые инфекции вызывают зуд, боль и выделения из влагалища без запаха. ИМП, с другой стороны, вызывают симптомы нарушения мочеиспускания, такие как частые позывы к мочеиспусканию и болезненное мочеиспускание. Оба типа инфекции требуют медицинской помощи, но они легко поддаются лечению. Лечение обычно включает противогрибковые препараты при дрожжевых инфекциях и антибиотики при ИМП.
Научная статья по теме: инфекции мочевыводящих путей могут вызвать различные виды инсульта.
Источник
Медицинский эксперт статьи
х
Весь контент iLive проверяется медицинскими экспертами, чтобы обеспечить максимально возможную точность и соответствие фактам.
У нас есть строгие правила по выбору источников информации и мы ссылаемся только на авторитетные сайты, академические исследовательские институты и, по возможности, доказанные медицинские исследования. Обратите внимание, что цифры в скобках ([1], [2] и т. д.) являются интерактивными ссылками на такие исследования.
Если вы считаете, что какой-либо из наших материалов является неточным, устаревшим или иным образом сомнительным, выберите его и нажмите Ctrl + Enter.
Кандидоз мочевыводящих путей обычно возникает у больных с факторами риска, чаще в качестве внутрибольничной инфекции.
Кандидоз и колонизация мочевыводящих путей – факторы риска развития инвазивного кандидоза.
[1], [2], [3], [4], [5], [6], [7]
Код по МКБ-10
B37.4 Кандидоз других урогенитальных локализаций
Причины кандидоза мочевыводящих путей
Сахарный диабет, катетеризация мочевого пузыря, мочекаменная болезнь, длительный приём антибиотиков широкого спектра действия, могут послужить причиной заболевания.
[8], [9], [10], [11], [12]
Симптомы кандидоза мочевыводящих путей
Для кандидозного цистита характерно частое болезненное мочеиспускание. Для кандидозного пиелонефрита характерны боли в поясничной области, повышение температуры тела и боль при мочеиспускании.
[13], [14], [15], [16], [17]
Диагностика кандидоза мочевыводящих путей
Диагностика кандидоза мочевыводящих путей основана на выявлении Candida spp. в моче и оценке состояния больного. Важно правильно понимать клиническое значение выявления Candida spp. в моче. У большинства больных возникает бессимптомная кандидурия, свидетельствующая о колонизации Candida spp. нижних отделов мочевыводящих путей, данное обстоятельство не считают показанием для применения антимикотиков (достаточно устранения или коррекции факторов риска).
Кандидурия в сочетании с клиническими или инструментальными признаками инфекции мочевыводящих путей – показание для применения противогрибковых препаратов. Кроме того, кандидоз мочевыводящих путей может быть источником, а кандидурия – проявлением инвазивного кандидоза. Именно поэтому при высоком риске развития инвазивного кандидоза (наличие факторов риска, предполагаемых клинических признаков) показано дополнительное обследование и решение вопроса о назначении противогрибковой терапии.
[18], [19], [20], [21]
Лечение кандидоза мочевыводящих путей
Лечение проводят больным с клиническими признаками инфекции мочевыводящих путей или с бессимптомной кандидурией и наличием факторов риска развития инвазивного кандидоза. Лечение кандидоза мочевыводящих путей состоит в применении системных антимикотиков, удалении или замене мочевых катетеров, в устранении или уменьшении выраженности других факторов риска (оптимизации применения антибактериальных препаратов, коррекции сахарного диабета и т. д.). Препарат выбора – флуконазол, в отличие от других антимикотиков он создает высокую концентрацию активного вещества в моче. При неэффективности флуконазола используют промывание мочевого пузыря раствором амфотерицина В (50-200 мкг/мл), обычно сопровождающееся временным прекращением кандидурии, однако данный метод лечения неэффективен при поражении вышележащих отделов мочевыводящих путей. При неэффективности флуконазола и возможном поражении паренхимы почек применяют каспофунгин или вориконазол.
При бессимптомной кандидурии у пациентов без факторов риска развития инвазивного кандидоза антимикотики не применяют. Устранение или уменьшение выраженности факторов риска кандидоза мочевыводящих путей (удаление или замена мочевого катетера, оптимизация применения антибактериальных препаратов, коррекция сахарного диабета и так далее) обычно приводит к устранению бессимптомной кандидурии.
Источник

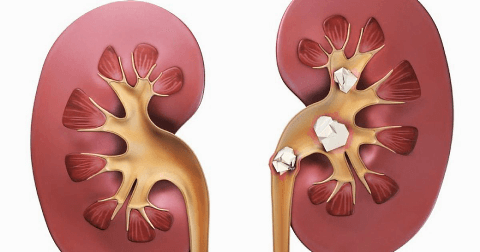
Камни в почках – твердые кристаллообразные отложения, которые состоят из нерастворимых солей, образующихся в человеческом организме при нарушении обмена веществ. Камни могут быть разной величины – одни размером с песчинку, другие от нескольких сантиметров в диаметре. Обычно пациент даже не подозревает об их наличии, пока они не начинают продвигаться к выходу из почки, чем способны причинить сильную боль.
Образование камней в почках (уролитиаз) является наиболее распространенной формой мочекаменной болезни. Заболевание может развиться у человека любого пола и возраста, даже у детей. Однако главная «целевая аудитория» этой патологии – пациенты от 20 до 60 лет. У мужчин камни в почках наблюдаются в 3 раза чаще, чем у женщин, однако у последних эти образования обычно имеют более сложную форму.
Как правило, камни образуются в одной почке. Но в 15-30% случаев патология способна поражать сразу обе почки. Могут образовываться как одиночные камни, так и множественные – иногда их количество доходит до нескольких тысяч.
Виды камней в почках
Камни в почках различаются по форме и составу. По форме они могут быть:
- плоскими;
- округлыми;
- угловатыми;
- коралловидными (имеют размеры почечной лоханки и имитируют ее внутреннюю форму – это наиболее сложная и редкая разновидность заболевания).
В зависимости от состава, встречаются следующие камни:
- Фосфатные. Образуются из солей фосфорной кислоты. Такие камни имеют сероватый цвет и мягкую консистенцию, за счет чего легко крошатся. Могут быть как гладкими, так и шершавыми.
- Цистиновые. Возникают из соединений цистина (серосодержащей аминокислоты). Камни округлой формы, гладкие, мягкие, желтоватого цвета.
- Оксалатные. Образуются из солей щавелевой кислоты. Камни плотные, с сильно шероховатой неровной поверхностью.
- Уратные. Образуются из солей мочевой кислоты. Камни гладкие или слегка шероховатые, плотные.
- Карбонатные. Возникают из солей карбонатной кислоты. С гладкой поверхностью, мягкой консистенцией, бывают разной формы.
- Холестериновые. Возникают на основе холестерина. Имеют черную окраску, мягкую консистенцию, легко крошатся.
- Белковые. Образуются из белка фибрина и солей. Это плоские и мягкие камни, окрашенные в белый цвет.
Карбонатные, холестериновые и белковые образования в чистом виде встречаются редко. Существует еще одна разновидность камней – смешанные. Это значит, что они имеют неоднородную структуру и разный состав на отдельных участках. Чаще всего смешанными являются коралловидные камни.
Причины образования камней в почках
Факторы, провоцирующие образование камней, бывают внутренними и внешними. Внутренними причинами являются:
- генетическая предрасположенность;
- пиелонефрит, уретрит, цистит и другие воспалительные заболевания мочевыделительной системы, имеющие инфекционное происхождение;
- нарушения обмена веществ: гиперпаратиреоз (гиперфункция околощитовидных желез), подагра;
- инфекционные заболевания, не связанные с мочевыводящим трактом (ангина, остеомиелит, фурункулез, сальпингоофорит и т.д.);
- избыток, нехватка или повышенная активность некоторых ферментов в организме;
- заболевания печени и желчевыводящих путей;
- врожденные аномалии почек, мочеточников;
- заболевания ЖКТ (гастрит, панкреатит и т.д.);
- недостаток двигательной активности, обусловленный постельным режимом (вследствие травм, болезней).
К внешним причинам относятся:
- неблагоприятное воздействие окружающей среды;
- особенности почвы, климата, химического состава употребляемой в местности проживания воды (наличие некоторых солей в составе);
- малоподвижный образ жизни;
- вредные условия труда (тяжелая физическая работа, высокие температуры, химические испарения и т.д.);
- злоупотребление пищей, богатой пуринами (азотистыми соединениями, которые преобразуются в человеческом организме в мочевую кислоту): к таким продуктам относятся мясо и субпродукты, рыба (особенно речная), спаржа, цветная капуста, брокколи;
- употребление слишком малого количества жидкости.
Симптомы

О наличии в почках камней сообщают следующие признаки:
- Боли в области поясницы, в боку или внизу живота (также могут отдавать в паховую область). Неприятные ощущения обычно усиливаются при физических нагрузках, движении, езде по неровным дорогами, а также после употребления жидкости в большом количестве или спиртного. Боли могут быть периодическими или постоянными (в этом случае они периодами усиливаются, затем стихают, но не проходят полностью). Часто встречающаяся разновидность боли при камнях – почечная колика. Приступ длится от нескольких часов до нескольких дней. Схваткообразные боли то нарастают, то спадают, и временами способны быть настолько сильными, что пациент не может сдержать крика.
- Кровь в моче. Урина может быть интенсивно красной или розоватой. А у некоторых пациентов кровь в моче обнаруживается лишь по результатам анализов.
- Задержка мочеиспускания при наличии позывов. Это опасное состояние, при котором необходимо немедленно обратиться к врачу. Оно обусловлено закупоркой мочевых путей камнями. Самостоятельно опорожнить мочевой пузырь пациент неспособен – требуется установка катетера. Задержка мочеиспускания может сопровождаться рвотой, кожным зудом, диареей, судорогами, головной болью, выделением холодного пота, ознобом, лихорадкой.
- Песок в моче.
- Частые позывы к мочеиспусканию.
- Тошнота и/или рвота.
- Помутнение мочи.
- Боли при мочеиспускании.
- Повышение температуры и артериального давления.
Признаки обычно проявляются при запущенном заболевании. На ранних стадиях патология может длительное время протекать бессимптомно. Поэтому важно ежегодно проходить профилактические осмотры у уролога.
Возможные осложнения
При отсутствии лечения при наличии камней в почках могут возникнуть следующие осложнения:
- нарушение оттока мочи вследствие закупорки мочевыводящих путей камнями;
- инфекции органов мочевыделительной системы;
- хронические воспалительные заболевания почек;
- боли, не проходящие при применении консервативных методов лечения;
- острая почечная недостаточность;
- анемия (развивается при регулярном присутствии крови в моче).
Диагностика
Диагностика заболевания осуществляется урологом, который при необходимости направляет пациента к хирургу. Сначала проводятся сбор анамнеза и осмотр пациента. Затем назначаются следующие обязательные исследования:
- общие и биохимические анализы мочи и крови;
- урография (рентгенологическое обследование мочевыводящих путей);
- УЗИ органов мочевыделительной системы.
Дополнительно могут быть назначены:
- компьютерная томография почек (для оценки размеров и плотности камня и состояния окружающих тканей);
- радионуклидное сканирование почек (для оценки функции почек);
- посев мочи на микрофлору (для выявления инфекции в органах мочевыделительной системы).
Лечение

Хирургическое лечение назначается в следующих случаях:
- при неэффективности консервативной терапии;
- при наличии осложнений.
Перед операцией пациенту назначают антибиотики, антиоксиданты и препараты, улучшающие микроциркуляцию крови.
Хирургическое вмешательство может быть:
- малоинвазивным (малотравматичным, операция производится через небольшие проколы или естественные отверстия);
- традиционным (открытое хирургическое вмешательство осуществляется через разрезы).
К малоинвазивным методам относятся:
- Лапароскопические операции. В области поясницы делают маленький надрез (1-2 см), через который в почку вводят специальный инструмент троакар (представляет собой трубку) и зонд. Если камень небольших размеров, его извлекают сразу, если крупный – предварительно дробят.
- Эндоскопические операции. Такое хирургическое лечение проводится через естественные пути или через небольшие проколы с помощью прибора эндоскопа.
К традиционным хирургическим методам относятся:
- Нефролитомия – операция, при которой камень устраняют из лоханки или чашечек почки;
- Уретеролитотомия – хирургическое удаление камня из мочеточника;
- Пиелолитотомия – устранение образования из почечной лоханки.
К традиционным хирургическим методам прибегают, если камень имеет внушительные размеры или у пациента наблюдается почечная недостаточность.
Профилактика
После операции важно принимать профилактические меры. В противном случае камни могут возникнуть повторно. Профилактика включает в себя:
- Употребление достаточного количества воды (1,5-2 л в день). А в жаркую погоду или при активных физических нагрузках рекомендуется пить раз-два в час (по 100-150 мл воды).
- Соблюдение диеты. Разработку рациона должен осуществлять доктор, учитывая состав камней, а также особенности организма и анамнез пациента.
- Ежедневная физическая активность – для улучшения кровотока. Пеших прогулок будет вполне достаточно. Однако они должны быть регулярными и включать в себя не менее 10 000 шагов в день (необязательно проходить такое количество за один раз).
- Ограничение количества употребляемого спиртного (а лучше вообще от него отказаться).
- Сокращение количества употребляемой соли – для уменьшения нагрузки на почки.
- Избегание переохлаждения.
- Отказ от употребления слишком холодных напитков (особенно тех, что содержат дрожжи: квас, пиво).
- Своевременное лечение заболеваний, особенно инфекционных.
- Ежегодная сдача общего анализа мочи.
- Санаторно-курортное лечение. Пациенту, перенесшему операцию по удалению камней из почек, рекомендуется по возможности ежегодно (1-2 раза) посещать курорты с минеральными водами.
Также доктор может назначить лекарственную терапию, направленную на предупреждение повторного образования камней.
Источник
