Какие бактерии у молочницы
- Врачи
- Диагностика
- Статья обновлена: 18 июня 2020
Бактериальный вагиноз и молочница (вагинальный кандидоз) – крайне распространенные женские проблемы. Так, с вагинозом в течение жизни сталкивается до 70% женщин, с молочницей – до 75% (около 5% женщин страдают от нее более трех раз в год). При всех отличиях, эти болезни имеют ряд общих черт, например, могут протекать со сходными проявлениями (выделения, зуд, неприятный запах). Оба этих состояния не являются венерическими болезнями.
Откуда берутся молочница и бактериальный вагиноз?
Причиной молочницы является чрезмерный рост дрожжевых грибков Candida albicans. Ее развитию могут способствовать прием антибиотиков, применение раздражающих гигиенических продуктов, нарушения иммунитета, сахарный диабет, прием некоторых гормональных препаратов, беременность.
Вагиноз может появиться при нарушении баланса бактерий, составляющих нормальную микрофлору влагалища: количество наиболее полезных бактерий (лактобацилл) падает, а других (например, гарднерелл) увеличивается. Его могут провоцировать антисептики и ароматизаторы в ваннах и гигиенических продуктах, остатки моющих средств на белье, спринцевание.
Как проявляются молочница и бактериальный вагиноз?
Оба состояния могут протекать бессимптомно, женщины также могут некоторое время не обращать внимания на их проявления, если они недостаточно сильны.
К сходным симптомам бактериального вагиноза и молочницы можно отнести:
- Зуд, покраснение, раздражение слизистой влагалища.
- Возможны боль и жжение при половом акте и мочеиспускании.
Эти симптомы обычно более выразительны при молочнице.
Отличительные симптомы двух заболеваний:
- При обоих состояниях усиливаются влагалищные выделения, но они обычно имеют разный характер. При молочнице они обычно густые, творожистой консистенции, а при вагинозе – жидкие, белого или серого цвета.
- Запах. Для выделений при бактериальном вагинозе характерен «рыбный» запах. Выделения при молочнице могут быть без запаха или немного пахнуть дрожжами.
Это не безобидные болезни. Так, при вагинозе увеличивается риск заболеваний, передающихся половым путем, воспалительных заболеваний органов малого таза и невынашивания беременности.
Посещение врача
При подозрении на молочницу или бактериальный вагиноз нужно посетить специалиста: самодиагностика и самолечение могут приводить к ошибкам и плохим последствиям для здоровья. Диагностикой и лечением этих состояний занимается гинеколог. Выбрать врача часто бывает непросто: всегда хочется, чтобы специалист был грамотным и ответственным, по возможности – лучшим. Такого доктора можно найти в сети медицинских клиник «Здоровье». Помимо высококлассных врачей в клинике можно рассчитывать на хорошее обслуживание и применение новейших технологий.
На приеме врач расспрашивает о жалобах и истории заболевания, проводит осмотр и назначает дополнительные диагностические тесты.
Диагноз молочницы врач часто может поставить без дополнительных анализов. Однако может понадобиться и тест, для которого берутся мазки из влагалища, а иногда из шейки матки. Это не болезненная процедура, занимающая несколько секунд. Далее мазок изучается под микроскопом или производится посев на специальную питательную среду, чтобы выявить рост грибков.
Для диагностики бактериального вагиноза также берутся мазки из влагалища или с шейки матки. Дополнительно может быть проведено исследование pH выделений.
Лечение молочницы и бактериального вагиноза
Лечение молочницы проводится противогрибковыми средствами. Они могу назначаться местно (свечи, кремы) или внутрь (таблетки), длительность курса зависит от тяжести заболевания. Противомикробные средства для борьбы с бактериальным вагинозом также могут быть в виде таблеток или крема. Лечение обязательно нужно доводить до конца, согласно предложенной врачом схеме. Самовольное прерывание терапии увеличивает риск развития рецидива заболевания.
Предупреждению этих болезней помогает бережное отношение к микрофлоре влагалища. Например, рекомендуется пользоваться мягким мылом без отдушек и тампонами и прокладками без ароматизатора, а также избегать спринцевания влагалища (вагинального душа). Вероятность заболеть молочницей также снижается, если не употреблять антибиотики без необходимости, не носить сильно обтягивающее белье и колготы, не ходить в мокром купальнике.
Сеть медицинских клиник «Здоровье»
https://medcenter.biz
Опубликовано на правах рекламы.
Источник
Многим знакомы симптомы молочницы – зуд, жжение и характерные «творожистые» выделения, скапливающиеся на половых органах. Воспаление, которое развивается с участием грибков рода кандида, не считается самостоятельным заболеванием, поскольку вызывается микроорганизмом, постоянно обитающим в организме.
Чаще всего болезнь вызывает грибок Candida Albicans, но иногда во время лабораторного исследования могут быть выделены и другие возбудители рода Candida.
Причины развития молочницы
Не секрет, что на коже и слизистых человека обитает огромное количество микроорганизмов. В отличие от болезнетворных микробов их называют непатогенными или условно-патогенными поскольку в большинстве случаев они не вызывают заболеваний. Наоборот, эти микроорганизмы защищают организм человека, «тренируя» иммунную систему.
Вагинальный кандидоз развивается в том случае, если баланс микрофлоры нарушается. Гибель естественной флоры приводит к неконтролируемому размножению грибков и развитию воспаления. Этот процесс вызывают:
- прием антибиотиков;
- колебания уровня гормонов в течение менструального цикла, во время беременности или менопаузы;
- сахарный диабет;
- снижение иммунитета;
- инфекции, передающиеся половым путем, которые приводят к развитию бактериального или вирусного вагиноза;
- частые спринцевания.
При вагинальном дисбактериозе или слабом иммунитете рост дрожжевых грибков могут вызывать даже смена марки используемого мыла, гигиенических прокладок или туалетной бумаги.
Симптомы молочницы у женщин
Обычно заболевание начинается с зуда и жжения в области половых органов. Интенсивность проявлений может быть разной – от незначительной до нестерпимой.
Дискомфорт усиливается во время полового акта, поскольку воспаленная слизистая реагирует на механическое раздражение. При распространении грибков на мочеиспускательный канал возникает резь при мочеиспускании.
При молочнице на слизистых появляются характерные выделения с кисловатым запахом, похожие на творог или свернувшееся молоко. Из-за этого болезнь и получила свое название.
Кроме половой зоны, поражается и ротовая полость, где выступает беловатый налет и возникает отек слизистых. Может даже поражаться область вокруг ногтя (кандидозный паронихий).
Симптомы молочницы у мужчин
У мужчин молочница встречается гораздо реже, чем у женщин, и поражает преимущественно слизистую оболочку головки и крайней плоти полового члена. Чрезмерное размножение грибков вызывает дрожжевой баланит или баланопостит.
- Слизистая приобретает красноватый оттенок и становится отечной. Может ощущаться зуд и жжение. Во время полового акта и мочеиспускания неприятные ощущения усиливаются.
- Под крайней плотью появляется белесоватый налет, который легко снимается, обнажая воспаленную ткань, на которой могут даже появляться язвочки и трещинки. Может появиться сыпь.
- При значительном угнетении иммунитета грибки могут распространяться на мошонку и паховые складки. Возможен кандидоз полости рта и околоногтевой зоны.
Может ли мужчина заразиться молочницей от женщины
При незащищенном контакте с женщиной, страдающей этой болезнью, вполне можно заразиться. Но это не значит, что баланопостит был получен именно половым путем. Его могли вызвать другие причины связанные с состоянием здоровья и самого мужчины. Поэтому обвинять партнершу появления кандидоза не стоит
Диагностика молочницы
Характерных творожистых выделений из половых путей достаточно для постановки диагноза вагинального кандидоза, но диагноз необходимо подтвердить и лабораторными методами:
- Микроскопическим – микроскопический анализ мазка, взятого из половых путей и мочеиспускательного канала. При кандидозе в результатах пишут – Candida +++, вегетирующие формы. Это значит, что в образце обнаружены грибки. Недостаток метода – невозможность выявить вид Candida, назначив максимально эффективное лечение.
- ПИФ-исследованием, или прямой иммунофлюоресценцией. Эффективность метода, основанного на обнаружении антител к возбудителю, превышает 80%.
- Культуральный метод посева образцов на питательные среды выявляет тип и концентрацию грибка. Поскольку небольшое количество возбудителя всегда есть в организме, показатель 10 в 4 степени КОЕ/мл считается вариантом нормы. Повышение свидетельствует о молочнице. Метод дает возможность определить чувствительность колоний к различным антигрибковым препаратам.
- ПЦР-диагностика не только выявляет кандидоз, но и показывает, каким именно типом Candida было вызвано заболевание. С помощью этого метода можно выявить распространенность болезни. Чем выше концентрация грибка, тем тяжелее молочница.
Лечение кандидоза
Для устранения кандидоза используется притивогрибковые препараты. Из числа таблетированных средств наиболее популярными средствами лечения кандидоза являются дифлюкан, флюкостат. и их аналоги. Из свечей чаще всего назначаются пимафуцин или ливарол. У мужчин наружно применяются антигрибковые мази клотримазол, залаин, кетоконазол.
Грибки Candida быстро вырабатывают устойчивость к противогрибковым препаратам, поэтому ранее популярные нистатин и леворин сейчас практически не применяют.
После исчезновения острых симптомов женщинам назначают препараты, восстанавливающие нормальную флору половых путей. Поэтому сначала нужно вначале избавиться от грибка, а затем уже заселить слизистую полезными микроорганизмами.
Пациентам с хронической молочницей назначаются:
- консультация эндокринолога, коррекция диеты, назначение сахароснижающих препаратов при выявлении повышенного уровня сахара в крови;
- лечение выявленных ИППП;
- общеукрепляющие процедуры.
Комплексный подход к лечению молочницы позволит надолго забыть о заболевании.
Чем опасен кандидоз
Молочница существенного вреда организму не наносит. Заболевание ограничивается слизистой оболочкой половых органов или ротовой полости, вызывает ряд неприятных симптомов, которые, тем не менее, не приводят к нарушению самочувствия и работоспособности.
По-другому обстоят дела у тех пациентов, страдающих СПИДом, вирусным гепатитом, тяжелыми заболеваниями внутренних органов. Ослабление защитных сил организма у этих больных может привести к распространению грибка на внутренние органы. У больных СПИДом молочница вызывает воспаление волосяных фолликулов, приводя к облысению.
Появления молочницы можно избежать, принимая антибиотики одновременно с противогрибковыми средствами. При подозрении на развитие болезни нужно срочно обратиться к гинекологу или урологу и вовремя начать лечение, чтоб не запустить проблему.
Источник
Классификация
Вагинальный кандидоз классифицируют в зависимости от точной локализации поражения, характера его течения, частоты повторных обострений, поражения других органов и анатомических структур малого таза.
В зависимости от частоты обострений, вагинальный кандидоз разделяют на следующие формы:
- Острый. Эпизоды молочницы у пациентки встречаются редко, то есть отсутствие частых рецидивов. Суммарное количество зарегистрированных случаев в течение последних 12 месяцев – 3 и менее.
- Хронический, рецидивирующий. Более 4 повторных эпизодов молочницы влагалища с выраженными симптомами в течение 1 года.
На основе точной локализации воспалительного процесса в половых путях женщины патологию делят на:
- Вагинит – локальное воспаление слизистой оболочки влагалища.
- Вульвовагинит – сочетание поражения влагалища и вульвы.
- Цервицит – воспаление внутренней оболочки шейки матки.
Неосложненный вагинальный кандидоз
Диагноз неосложненной формы заболевания устанавливают при соблюдении всех следующих критериев:
- Течение заболевания легкое или средней тяжести.
- Выявленный возбудитель при взятии мазка из влагалища – С. albicans.
- Отсутствие нарушений работы иммунной системы и заболеваний, снижающих защитные силы организма.
Осложненный вагинальный кандидоз
Об осложненной форме заболевания говорят при наличии хотя бы одного из нижеперечисленных факторов:
- Клинически тяжелое течение заболевания.
- Возбудитель заболевания, выявленный при бактериологическом исследовании – грибы рода Candida, отличительные от С. albicans, например: C. glabrata, C. tropicalis, C. parapsilosis, C. crusei, C. lusitaniae.
- Ослабление иммунитета, например при длительном приеме глюкокортикостероидов, плохо контролируемом сахарном диабете или на фоне беременности.
- Сопутствующее поражение других органов малого таза.
Симптомы молочницы
Симптомы кандидозной инфекции могут варьироваться по интенсивности и включают следующие:
- зуд и раздражение влагалища и вульвы;
- ощущение жжения, особенно во время полового акта или мочеиспускания;
- покраснение и отёк вульвы;
- болезненность влагалища;
- влагалищные высыпания;
- водянистые влагалищные выделения;
- густые творожистые выделения белого цвета и без запаха.
Осложнения кандидоза влагалища
Отсутствие полноценного лечения, рецидивирующее течение и нарушение работы иммунной системы способствуют развитию осложнений кандидоза. В большинстве случаев при этом происходит распространение воспалительного процесса в прилегающие ткани и поражение других органов малого таза.
Воспалительные поражения других органов половой системы
Эндометрит – это воспаление внутренней оболочки матки, эндометрия. Это осложнение встречается у женщин после родов или инструментальных методов диагностики полости матки, при котором происходит травматизация эндометрия. Чаще всего является одним из наиболее ранних осложнений, поскольку влагалище напрямую сообщается с маткой через ее шейку.
Клинически развитие эндометрита сопровождается прогрессирующим ухудшением состояния женщины, обильностью творожистых выделений из влагалища, усилением боли и ее перемещением из зоны промежности в тазовую область. Также обостряются общие признаки воспалительного процесса в организме: повышается температура тела, может возникать головная боль, слабость, иногда – тошнота со рвотой.
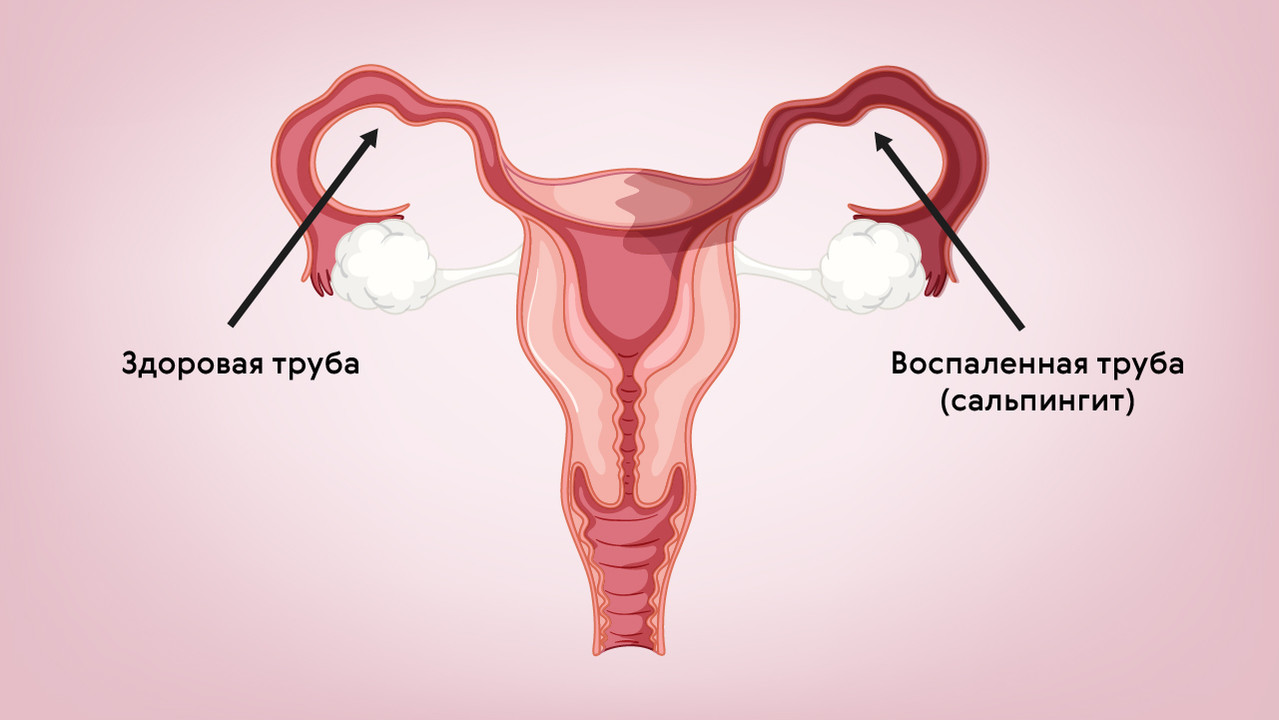
Сальпингит – это воспаление слизистой оболочки маточной (фаллопиевой) трубы, которая сообщает полость матки с брюшной полостью и яичниками. Может быть одно- или двухсторонним (рис. 1). Зачастую сочетается с оофоритом – воспалением яичников, из-за чего часто используется термин «сальпингоофорит». Клинически эти состояния мало чем отличаются от эндометрита, за исключением боли, которая может распространяться в подвздошные области.
 Рисунок 1. Сальпингит – воспаление маточных труб. Источник: МедПортал
Рисунок 1. Сальпингит – воспаление маточных труб. Источник: МедПортал
Опасность этой группы осложнений заключается в нарушении репродуктивной функции, а именно, в повышении риска внематочных беременностей и женского бесплодия в будущем. Они могут быть обусловлены как непосредственным поражением органов, так и нарушением проходимости маточных труб, из-за чего оплодотворение яйцеклетки или ее проникновение в матку становится невозможным.
Более редким вариантом осложнения является внутриутробное инфицирование плода. При этом может происходить самопроизвольное прерывание беременности (спонтанный аборт), а также возникать явление замершей беременности – прекращение развития плода и его гибель.
Также на фоне кандидоза влагалища возможно развитие стеноза влагалища – деформации и сужения его просвета с утратой естественной эластичности. Причина – замещение эпителиальных тканей соединительной, рубцовой. Основными симптомами при этом становятся боли при половых актах.
Поражение мочеиспускательной системы
При молочнице влагалища инфекция также может распространяться в мочеиспускательный канал (уретру) и мочевой пузырь, вызывая их воспаление – уретрит и цистит соответственно.
Типичными признаками уретрита становятся расстройства мочеиспускания, а именно: появление рези или боли при опорожнении мочевого пузыря, учащение позывов к мочеиспусканию, появление примеси крови в моче, симптом «слипания» краев уретры.
Характерными особенностями цистита являются: сильная боль, особенно в конце мочеиспускания,, рези в лобковой области, ощущение неопорожненного мочевого пузыря сразу после мочеиспускания, гнойные или кровянистые примеси в моче, видимые невооруженным взглядом. Также нередко наблюдается повышение температуры тела и умеренная, постоянная тупая боль в лобковой области.
Когда обратиться к врачу
Проконсультируйтесь с лечащим доктором, если:
- Симптомы грибковой инфекции появились впервые.
- Вы не уверены, что инфекция грибковая (кандидозная).
- Симптомы не проходят после лечения противогрибковыми вагинальными кремами или свечами.
- Появились другие симптомы.
Причины
Вагинальную грибковую (дрожжевую) инфекцию вызывают грибки рода Кандида (Candida). Влагалище в норме содержит сбалансированное сочетание микрофлоры, включая кандиды и бактерии. Лактобациллы выделяют кислоту, которая предупреждает избыточный рост грибков. Этот баланс может быть нарушен и способен привести к кандидозу. Большое количество грибковой микрофлоры вызывает влагалищный зуд, жжение и другие классические признаки дрожжевой инфекции.
Избыточный рост грибков может быть результатом:
- применения антибиотиков, которые подавляют вагинальные лактобактерии и меняют pH (кислотно-щелочной баланс) влагалища;
- беременности;
- неконтролируемого диабета;
- ослабленного иммунитета;
- применения пероральных контрацептивов или гормональной терапии, которая повышает концентрацию эстрогенов.
Candida albicans — самый распространённый тип грибков, вызывающих дрожжевую инфекцию. Иногда причиной становятся и другие кандиды, но стандартное лечение обычно направлено против Candida albicans. Инфекцию, вызванную другими типами грибков, сложнее лечить, и она требует более агрессивной терапии. Дрожжевая инфекция может возникнуть после некоторой сексуальной активности, особенно при орально-генитальном сексуальном контакте. Однако кандидоз не считается инфекцией, передающейся половым путём, поскольку может развиться даже у сексуально неактивных женщин.
Факторы риска
К факторам, повышающим риск развития дрожжевой инфекции, относятся:
- Антибиотикотерапия. Кандидоз распространён среди женщин, принимающих антибактериальные лекарственные средства. Антибиотики широкого спектра, убивающие ряд бактерий, также уничтожают нормальную микрофлору влагалища, что ведёт к избыточному росту грибков.
- Повышенный уровень эстрогенов. Дрожжевая инфекция чаще встречается среди женщин с повышенной концентрацией женских гормонов. Это можно наблюдать у беременных, принимающих противозачаточные таблетки или получающих эстрогенную гормональную терапию.
- Неконтролируемый сахарный диабет. Женщины с диабетом, плохо контролирующие уровень сахара в крови, подвержены большему риску развития кандидоза, нежели пациентки, соблюдающие самоконтроль.
- Ослабленный иммунитет. Женщины с иммунной системой, ослабленной кортикостероидной терапией или ВИЧ-инфекцией, больше склонны к развитию кандидоза.
- Сексуальная активность. Хотя кандидоз не относят к половым инфекциям, сексуальные контакты способны распространять грибки кандиды.
Диагностика кандидоза
Диагноз грибковой инфекции ставится на основании результатов следующих процедур:
- Анамнез. Лечащий врач собирает информацию о вагинальных или половых инфекциях в прошлом пациентки.
- Гинекологический осмотр.
- Исследование мазка из влагалища. Проводится для определения типа грибков, вызвавших дрожжевую инфекцию. Это позволит назначить более эффективную терапию в случае рецидива.
Лечение грибковой инфекции
Лечение кандидоза зависит от наличия осложнений.
Неосложнённый кандидоз
При слабом или умеренном проявлении симптомов, при редких случаях грибковой инфекции лечащий врач может назначить следующее:
- Короткий курс вагинальных лекарственных средств. Противогрибковая терапия (бутоконазол, клотримазол, миконазол, терконазол) может применяться в виде кремов, мазей, таблеток и свечей. Курс лечения продолжается один, три или семь дней. Побочные эффекты могут включать небольшое жжение или раздражение. Вид контрацепции в период лечения необходимо сменить на альтернативный, поскольку свечи и кремы выпускаются на масляной основе, и они могут ослабить защиту презервативов и диафрагм.
- Однократный пероральный приём противогрибкового лекарства (флуконазол). Серьёзные симптомы могут потребовать двух разовых доз с паузой в 3 дня.
- Безрецептурные вагинальные противогрибковые свечи и кремы. Они эффективны в большинстве случаев и безопасны во время беременности. Лечение обычно длится в течение семи дней. Следует повторно обратиться к врачу, если симптомы сохраняются после лечения или вернулись в течение 2-х месяцев.
Осложнённый кандидоз
Лечение осложнённой грибковой инфекции влагалища может включать:
- Длительный курс вагинальных лекарственных средств. Дрожжевая инфекция успешно лечится курсом азола в течение 7-14 дней. Формы выпуска азола: вагинальный крем, мазь, таблетки или свечи.
- Пероральные лекарства в нескольких дозировках. Лечащий врач может назначить 2-3 дозы флуконазола одновременно с вагинальными средствами лечения. Однако флуконазол не рекомендуется беременным женщинам.
- Профилактический прием флуконазола. Лечащий врач может назначить регулярный приём флуконазола (раз в неделю в течение 6 месяцев) для предупреждения повторного кандидоза. Такое решение может быть принято в случае частых рецидивов грибковой инфекции. Профилактика начинается только после полного курса лечения, который занимает до 14 дней.
Обычно половому партнеру не нужно противогрибковое лечение, но может потребоваться при наличии у него признаков грибковой инфекции (воспаление головки полового члена – баланит). В качестве альтернативы лечению половой партнер может применять презерватив во время секса.
Профилактика кандидоза
Чтобы уменьшить риск вагинального кандидоза:
- Пользуйтесь хлопковым нижним бельём и свободными юбками/брюками.
- Избегайте облегающего нижнего белья и колготок.
- Незамедлительно сменяйте влажную одежду (купальник, спортивная форма).
- Избегайте горячих и очень горячих ванн.
- Избегайте бесконтрольного приема антибиотиков, например — при простуде или других вирусных инфекциях.
Источник
