Дренаж мочевого пузыря при простатите


, . . , , . , . , , .
, , . . , , , , .
:
- , , , . , , . .
- .
- , .
- , .
- , . , .
- , , , .
- .
- .
- .
, , . , .
, , . . .

: , . :
- , ;
- , ;
- .
:
- , ;
- ;
- .
, , .
:
- , , ;
- , ;
- , ;
- , , , , , ;
- , , .
, . .
:
- , ;
- ;
- , ;
- .
. , .
, , . . , , .
:
- , ;
- ;
- ;
- ;
- – ;
- , , .
14 , . , .
.
, , . . , .
, . , .
:
- ;
- .
, . .
, , . , , . . , .
, , , – . .
:
- ;
- ;
- 1 , ;
- ;
- ;
- .
. , , . , .
, , . .
. .
:
- ;
- ;
- ;
- ;
- ;
- ;
- ;
- ;
- , .
, , , .
, . , . , , .
:
- ;
- , , .
, . , . – , , , , , .
:
- , , , , ;
- , , , , ;
- ;
- , , , , ;
- 1,5 2 , ;
- , ;
- , , , ;
- , ;
- 1 , 3-8 .
, . , .
:
- -;
- : , , , ;
- ;
- .
, , , , , .
. , .
:
- ;
- ;
- , ;
- ;
- 50 3 ;
- , .
, . . , , .
, , . .
:
- , ;
- ;
- ;
- , ;
- .
, . , .
, :
- ;
- ;
- , ;
- -;
- ;
- , ;
- .
. , . , , .
:
- , ;
- ;
- ;
- ;
- ;
- .
, . , . . .
, , . +7 (495) 256-49-52.
:
- ;
- ;
- ;
- ;
- .
, , , . , , , .
, .
. , , , .
, , , .
:
- , ;
- ;
- ;
- ;
- ;
- ;
- ;
- .
, .
:
- , ;
- ;
- , , ;
- , ;
- ;
- ;
- ;
- , .
, . , .
+7 (495) 256-49-52. .
?
, , , , .
, , , , .
: 2019-05-29
.
:
, ,
: 27
– 5000 .
,
, ,
: 22
– 13500 .
,
: 9
– 7000 .
,
: 40
– 2600 .
,
,
: 3
– 1900 .
, ,
: 24
– 1800 .
,
, , –
: 7
– 1700 .
,
, , –
: 33
– 1900 .
: 9
– 1800 .
,
: 41
– 2500 .
,
Источник
Рак предстательной железы (РПЖ) считается сегодня одной из самых серьезных медицинских проблем, связанных с мужским здоровьем. По распространенности заболевание занимает второе место после рака легких у мужчин и третье место в мире среди причин смерти от рака [1]. Совершенствование диагностики позволило выявлять РПЖ на ранней стадии, что привело к внедрению в клиническую практику широкого спектра малоинвазивных методов лечения с целью достижения контроля над заболеванием без значимой потери в качестве жизни пациента. Яркие примеры такого лечения – это брахитерапия, HIFU (high-intensity focused ultrasound)терапия и криоабляция. Радикальная простатэктомия уже давно рассматривается как золотой стандарт лечения пациентов с локализованной формой РПЖ, но, несмотря на хорошие результаты по долгосрочной выживаемости, имеет ряд недостатков. Хирургическое лечение всегда сопряжено с высокой стоимостью операции, длительным послеоперационным периодом и возможностью возникновения серьезных осложнений. Радикальная простатэктомия не показана пациентам, ожидаемая продолжительность жизни которых составляет менее 10 лет и пациентам со значительной сопутствующей патологией. Данный вид лечения, также как и лучевая терапия, показал негативное влияние на качество жизни пациентов с большим количеством осложнений, связанных с мочеиспусканием, сексуальными расстройствами и нарушением функции желудочно-кишечного тракта [2].
Целью любого лечения является увеличение продолжительности жизни при сохранении наилучшего качества жизни. Этого и помогает добиться малоинвазивная хирургия.
HIFU-терапия является классическим примером малоинвазивного метода лечения рака предстательной железы, и рассматривается на сегодняшний день как достойная альтернатива радикальной простатэктомии в лечении локализованного РПЖ [3]. Это относительно новая технология, суть которой заключается в индуцировании мгновенного и необратимого коагуляционного некроза ткани предстательной железы путем термического воздействия (поглощенная ультразвуковая энергия тканью преобразуется в тепло) и кавитации. Ультразвуковые волны, излучаемые датчиком, направлены исключительно на ограниченную, заранее размеченную область предстательной железы, таким образом, отсутствует повреждение окружающих тканей, что является одним из достоинств данного вида лечения.
В настоящее время применение HIFU в лечении РПЖ официально утверждено в Европе, Канаде, Южной Корее, Австралии и т. д. За последнее время проведено довольно много исследований, демонстрирующих эффективность данного вида терапии в плане выживаемости и биохимического рецидива, возможности нервосбережения при поражении опухолью одной доли предстательной железы, описываются возникшие осложнения. Однако существует не так много исследований, затрагивающих проблему профилактики и борьбы с осложнениями данной операции.
К описанным осложнениям и побочным эффектам HIFU-абляции относятся: уретроректальный свищ, ожог/ разрыв прямой кишки или ректальное кровотечение, дискомфорт или боль (например, при мочеиспускании, в сидячем положении, в надлобковой области/ в животе, анальном отверстии и т.д.), позывы к мочеиспусканию или опорожнению кишечника, недержание мочи или кала (риск недержания мочи возрастает у больных после простатэктомии или лучевой терапии), снижение или отсутствие эрекции, пониженная, ретроградная или отсутствующая эякуляция, инфекция мочевых путей (ИМП). Также могут возникнуть такие осложнения, как простатит, эпидидимит и другие инфекции, стриктура уретры, частое мочеиспускание или ноктурия, задержка мочи, в том числе, требующая врачебного вмешательства, геморроидальные боли, кровотечение, в некоторых случаях с образованием сгустков, гематурия или гемоспермия. Из всех перечисленных осложнений, клинически значимыми и требующими в предоперационном периоде профилактики, а в послеоперационном – дополнительной длительной коррекции (лечения) являются инфекционно-воспалительные осложнения (ИВО), дизурические явления, проблемы с эрекцией и ректоуретральные свищи. ИВО являются серьезной проблемой в послеоперационном периоде, так как замедляют процесс восстановления после операции, а также удлиняют период госпитализации. На их долю приходится 12,5% от всех осложнений, и они представлены, в основном, эпидидимитом, пиелонефритом и циститом (рис.1) [4]. И если проблему обструктивных симптомов решает выполнение трансуретральной резекции и послеоперационного дренирования мочевого пузыря, уретроректальных свищей – интегрированная охлаждающая система, то проблема ИВО остается неизменной с момента внедрения HIFU в клиническую практику.
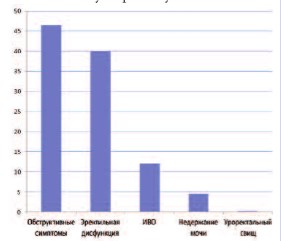
Рис. 1. Основные послеоперационные осложнения HIFU-терапии [4].
Целью нашего исследования являлось определение факторов, предрасполагающих к возникновению ИВО у больных после HIFU.
МАТЕРИАЛЫ И МЕТОДЫ
В клинике урологии Военно-медицинской академии им. С. М. Кирова в период с сентября 2008 по июнь 2013 года выполнены сеансы HIFU-терапии на аппарате Ablatherm (EDAP, Франция) 98 пациентам. Критериями включения пациентов в исследование являлся локализованный РПЖ стадии Т1-Т2N0M0 и местнораспространенная аденокарцинома стадии T3аN0M0. Всем больным проводилось клиническое обследование, включавшее сбор анамнеза, клинический анализ крови и мочи, биохимический анализ крови, посев мочи на флору и чувствительность к антибиотикам, коагулограмма, концентрация простатспецифического антигена (ПСА) в сыворотке крови, пальцевое ректальное и ультразвуковое исследование предстательной железы, органов брюшной полости и забрюшинного пространства, трансректальная мультифокальная биопсия железы, магнитнорезонансная томография малого таза и остеосцинтиграфия.
Всем пациентам проводилась трансуретральная резекция предстательной железы с целью уменьшения объема обрабатываемой при процедуре абляции ткани и улучшения показателей уродинамики после операции.
Исходные данные пациентов представлены в таблице 1.
Таблица 1. Клинико-лабораторные и инструментальные данные обследования пациентов перед HIFU-терапией
| Показатели | |
|---|---|
| Количество пациентов, чел. (%) | 98 (100%) |
| Средний возраст, лет | 66,2 (48 – 73) |
| Объем предстательной железы до ТУР, см3 | 39,5 (20 81) |
| Объем предстательной железы после ТУР, см3 | 22,8 (15 – 36) |
| Объем остаточной мочи, мл | 44,6 (10 – 76) |
| Урофлоуметрия (Q max), мл/сек | 17,2 (8 39) |
| ПСА, нг/мл | 8,8 (0,819,3) |
| Т1-Т2 стадия, чел. (%) | 69 (70,4%) |
| Т3а стадия, чел. (%) | 29 (29,4%) |
Таблица 2. Структура ИВО после HIFU в зависимости от посева мочи на предоперационном этапе
| Группа пациентов | ИВО | Без ИВО | ||||||||
|---|---|---|---|---|---|---|---|---|---|---|
| Результат посева мочи | Всего | Эпидидимит | Пиелонефрит | Цистит | ||||||
| абс. | % | абс. | % | абс. | % | абс. | % | абс. | % | |
| Рост мо (+) (Группа I) | 45 | 46 | 10 | 22,2 | 6 | 13,3 | 8 | 17,8 | 21 | 21,4 |
| Рост мо () (Группа II) | 53 | 54 | 5 | 9,4 | 3 | 5,7 | 4 | 7,5 | 41 | 48,8 |
Все пациенты были разделены на 2 группы. Первую группу, в которую вошли 45 пациентов, составили мужчины, имеющие положительный посев мочи (т. е. имелся рост микроорганизмов в концентрации ≥ 105 КОЕ/мл). По данным посева мочи в 95% высеялась Escherichia coli, остальные 5% составили Staphylococcus saprophyticus, Enterobacter cloacae, Klebsiella pneumonia, Proteus vulgaris. Всем пациентам была проведена антибиотикотерапия в соответствии с результатом посева мочи. Вторую группу составили 53 пациента с отрицательным посевом мочи (рост микроорганизмов отсутствовал). Каждая из групп была поделена на 2 подгруппы – в одной после абляции был установлен уретральный катетер сроком на 10 суток, во второй – накладывалась эпицистостома с последующим перекрыванием ее на 3-и сутки после абляции с попытками самостоятельного мочеиспускания. В послеоперационном периоде все пациенты получали следующую схему медикаментозной терапии: альфа-адреноблокатор (тамсулозин 0,4 мг в сутки), фторхинолоны (ципрофлоксацин 500 мг два раза в сутки) до 10 дней и нестероидные противовоспалительные препараты (ректальные свечи диклофенак 50 мг) до 5 дней [5].
РЕЗУЛЬТАТЫ
Результаты сравнительной оценки возникновения осложнений в зависимости от результата посева мочи представлены в таблице 2. У пациентов, имеющих стерильную мочу, эпидидимит, пиелонефрит и цистит возникали почти в 2 раза реже, чем у больных с лабораторно значимой бактериурией.
Из сравнительного анализа методов дренирования мочевого пузыря, видно, что при положительном посеве мочи, при наложении эпицистостомы эпидидимит, пиелонефрит и цистит возникает в 2,5-3 раза чаще, чем при установке уретрального катетера. При отрицательном посеве мочи, при наложении эпицистотомы эпидидимит, пиелонефрит и цистит также наблюдался в 1,5-2 раза чаще относительно катетеризации мочевого пузыря (табл. 3).
Таким образом, установка уретрального катетера максимально эффективно предотвращает инфекционновоспалительные осложнения в послеоперационном периоде при HIFU-терапии.
Таблица 3. Сравнительная оценка ИВО в зависимости от метода дренирования мочевого пузыря
| Группа пациентов | Осложнения | ||||||||
|---|---|---|---|---|---|---|---|---|---|
| Результат посева мочи | Метод дренирования | Всего | Эпидидимит | Пиелонефрит | Цистит | ||||
| абс. | % | абс. | % | абс. | % | абс. | % | ||
| Рост мо (+) (Группа I) | Уретральный катетер | 26 | 57,8 | 3 | 11,5 | 2 | 7,7 | 3 | 11,5 |
| Эпицистостома | 19 | 42,2 | 7 | 36,8 | 4 | 21,1 | 5 | 26,3 | |
| Рост мо () (Группа II) | Уретральный катетер | 29 | 54,7 | 2 | 6,9 | 1 | 3,4 | 2 | 6,9 |
| Эпицистостома | 24 | 45,3 | 3 | 12,5 | 2 | 8,3 | 2 | 8,3 | |
ОБСУЖДЕНИЕ
HIFU-терапия на сегодняшний день является перспективным направлением в лечении РПЖ, и также, как и любое вмешательство, связано с определенными особенностями ведения преди послеоперационного периода.
В нашем исследовании всем пациентам проводилась трансуретральная резекция предстательной железы. После операции в простатическом отделе уретры имеется раневая поверхность. Как и любая рана, она подвержена большому риску присоединения инфекции. К тому же, почти у половины больных в предоперационном периоде имеется положительный посев мочи. Предшествующая трансуретральная резекция и положительный посев мочи является двумя основными предрасполагающими факторами к появлению инфекций, даже несмотря на проведение соответствующей антибактериальной терапии.
Дренирование мочевого пузыря является неотъемлемой частью при HIFU-терапии, так как имеет место обструкция нижних мочевых путей вследствие отека предстательной железы. Не существует единого мнения относительно метода их дренирования.
Уретральный катетер предохраняет простатический отдел уретры от попадания инфицированной мочи на раневую поверхность после трансуретральной резекции, тем самым снижая риск возникновения осложнений. Полученные нами при сравнении перечисленных методик данные подтверждают, что эпидидимит, пиелонефрит и цистит на фоне эпицистостомы возникают значительно чаще.
ЗАКЛЮЧЕНИЕ
У пациентов, имевших при предоперационном обследовании в посеве мочи рост микроорганизмов, риск появления инфекционно-воспалительных осложнений в послеоперационном периоде выше почти в 3 раза, несмотря на адекватную антимикробную терапию. Установка уретрального катетера с целью дренирования мочевого пузыря в послеоперационном периоде при HIFUтерапии является методом выбора. Наложение эпицистостомы является нецелесообразным, так как связано с большим количеством послеоперационных инфекционно-воспалительных осложнений.
1. Iberti C, Mohamed N, Palese M. A Review of Focal Therapy Techniques in Proe Cancer: Clinical Results for High-Intensity Focused Ultrasound and Focal Cryoablation. // MedReviews. 2011. Vol.13, №4. P.196-202.
2. Mearini L, Porena M. Transrectal high-intensity focused ultrasound for the treatment of proe cancer: Past, present, and future. // Indian Journal of Urology. 2010. Vol. 26, №1. P.4-11.
3. Аполихин О.И., Сивков А.В., Шадеркин И.А., Кешишев Н.Г., Ковченко Г.А. HIFUтерапия рака предстательной железы. // Экспериментальная и клиническая урология. 2011. №2-3. С. 4852.
4. Кристиан Шосси. Мировой опыт HIFU-терапии РПЖ. // Экспериментальная и клиническая урология. 2011. №2-3. С. 44-47.
5. Кардиналова В.А., Елоев Р.А., Протощак В.В., Шестаев А.Ю. Инфекционновоспалительные осложнения при HIFU-аблации предстательной железы. // Онкоурология. Материалы VIII конгресса Российского общества онкоурологов. 2013. С. 54.
Источник
| С.В. Шкодкин Д.м.н., профессор кафедры госпитальной урологии БелГМУ (г. Белгород) |
Сергей Валентинович Шкодкин рассказал «Дайджесту урологии» о техниках надлобкового дренирования мочевых путей и случаях, когда оно может рассматриваться как опция.
Под эпицистостомией подразумевается надлобковое дренирование мочевого пузыря, промежностная и влагалищная цистостомия представляют на сегодня лишь исторический интерес.
Надлобковая пункция
Надлобковая пункция мочевого пузыря является вариантом временного дренирования, но может быть удобной опцией оказания экстренной помощи пациентам на догоспитальном этапе, особенно когда требуется транспортировка больного. К данной категории могут быть отнесеныпациентыс острой задержкой мочеиспускания вследствие гиперплазии предстательной железы при невозможности трансуретрального дренирования, а также при онкологических заболеваниях полового члена, мочеиспускательного тракта или предстательной железы. Эпицистостомия – безопасный метод временного отведения мочи, чаще всего применяемый однократно – на период транспортировки пациента в стационар.
Троакарная эпицистостомия наиболее популярна, учитывая наличие одноразовых наборов со всем необходимым для процедуры набором инструментов и расходных материалов. В ряде случаев также может применяться операционная цистостомия с высоким сечением мочевого пузыря.
Дренирование мочевого пузыря, в частности, надлобковое, применяется прежде всего в случае задержки мочеиспускания – острой или хронической – при полной, неполной или парадоксальной способности к опорожнению.
Показания для надлобкового дренирования
Причины нарушения оттока мочи, когда может применяться дренирование, подразделяются на несколько категорий:
Механические:
- доброкачественная гиперплазия предстательной железы (ДГПЖ);
- рак предстательной железы;
- гнойные формы острого простатита;
- склероз шейки мочевого пузыря;
- камни мочевого пузыря или уретры;
- сгустки крови;
- разрывы уретры;
- новообразования мочевого пузыря, уретры или полового члена;
- стриктуры уретры;
- фимоз, меастостеноз;
- распространенные опухоли колоректальной зоны, матки и вульвы;
- выпадение матки и передней стенки влагалища;
- попадание инородных тел.
Органические заболевания нервной системы:
- травмы головного и спинного мозга;
- опухоли ЦНС;
- сухотка спинного мозга;
- инфекционные миелиты;
- рассеянный склероз;
- демиелинизирующие заболевания
Другие причины:
- рефлекторные нарушения функции мочевого пузыря;
- фармакологически обусловленная задержка мочеиспускания
У пациентов с органическими заболеваниями предпочтительна интермиттирующая катетеризация. В то же время у больных с механической обструкцией эпицистостомию стоит рассматривать как вариант дренирования нижних мочевых путей.
Абсолютными показаниями к эпицистостомии при ишурии являются:
- подготовка к оперативному вмешательству (мочевые свищи у мужчин);
- аденома предстательной железы(ложный ход, полученный при катетеризации);
- стриктуры мочеиспускательного канала;
- разрывы уретры;
- опухолевые новообразования предстательной железы, шейки мочевого пузыря, уретры и полового члена;
- наличие острого уретрита или простатита;
- повреждения мочевого пузыря – как этап оперативного лечения
Относительным показанием к эпицистостомии можно считать необходимость использования постоянного катетера. В таких случаях эта мера способна снизить частоту катетеризационной травмы и риск воспалительных стриктур мочеиспускательного канала. Установка постоянного катетера сегодня не имеет преимуществ перед троакарной эпицистостомией.
Троакарная или операционная эпицистостома?
В ряде случаев возникает вопрос, каким образом предпочтительно проводить надлобковое отведение мочи: путем троакарной или операционной эпицистостомии.
Троакарный метод имеет преимущества в ряде случаев, среди которых:
- ДГПЖ, если есть вероятность восстановления мочеиспускания;
- острый уретрит или простатит у пациентов на периодической катетеризации;
- мочевые свищи у мужчин;
- стриктуры мочеиспускательного канала;
- опухолевые новообразования предстательной железы, шейки мочевого пузыря, уретры и полового члена при прогнозе на радикальный метод лечения
Операционная эпицистостомия предпочтительна в следующих случаях:
ДГПЖ при наличии камней и плохом прогнозе;
- разрывы уретры;
- опухолевые новообразования предстательной железы, шейки мочевого пузыря, уретры и полового члена в случае оказания паллиативной помощи;
- при повреждениях мочевого пузыря – как этап оперативного лечения;
- гемотампонада мочевого пузыря;
- тучность пациента.
Существуют некоторые частные случаи, когда может рассматриваться выполнение операционной эпицистостомии. Среди них – травмы мочевого пузыря, ранения кишки при уретральной хирургии, а также пузырно-влагалищные свищи. В последнем случае, однако, дренирование не способствует заживлению свища и, как отметил Сергей Валентинович, его применение обычно неоправданно. Во всех перечисленных случаях необходимость эпицистостомии должна тщательно взвешиваться.
Лектор также подчеркнул, что закрытие надлобкового свища возможно только после хирургического восстановления проходимости пузырно-уретрального сегмента, при этом не требуется никакой фистулорафии. Незаживающий надлобковый свищ обычно связан с механической или функциональной обструкцией пузырно-уретрального сегмента или атонией детрузора.
Системы для троакарных дренажей
Главные хирургические принципы эпицистостомии – адекватность диаметра дренажа, максимально краниальное его проведение через стенку мочевого пузыря в области дна и отсутствие контакта с шейкой пузыря.
Системы, используемые для троакарных дренажей, подразделяются на несколько видов по методу установки – с внутренним стилетом и проведением по внешнему кожуху, а также по способу фиксации – баллонные катетеры и катетеры «pig tail». К возможным недостаткам одноразовых систем относятся диаметр дренажа до 14 Ch, что может привести к обструкции и необходимости частой замены; возможность миграции «pig tail» катетеров или ирритативная симптоматика при их использовании; риск кровотечения в системах с кожухом, а также высокая стоимость конструкций.
Реальной альтернативой выступает использование лапароскопического троакара 12-15 мм с насечкой. Его преимущества – наличие атравматического ножа, который убирается при попадании в просвет полового органа, и насечки, обеспечивающей надежную фиксацию у передней стенки мочевого пузыря.
Сергей Валентинович еще раз подчеркнул, что при проведении операционной эпицистостомии важны адекватный диаметр дренажа, максимально краниальное проведение через стенку мочевого пузыря в области дна, отсутствие контакта с шейкой пузыря, избежание излишней герметизации с наложением лишних швов и фиксация стенки пузыря к апоневрозу прямой мышцы живота.
Кроме катетера Фолея, чаще всего используемого сейчас при троакарной эпицистостомии, доступны катетеры Пеццера и Малеко. Их применение лучше рассматривать при операционной цистостомии.
Уход за дренажами
Сергей Валентинович также перечислил основные принципы ухода за дренажами после их установки:
- обработка раны – сухая повязка;
- отказ от промывания дренажа;
- закрытая дренажная система в отсутствие позывов для сохранения емкости мочевого пузыря;
- своевременная замена дренажа;
- отказ от необоснованной антибактериальной терапии.
В заключение Сергей Валентинович заметил, что часть больных социально дезадаптирована или не имеет нужных мануальных навыков, потому лишена возможности проводить интермиттирующую катетеризацию. В таких случаях эпицистостомия может использоваться как опция для повышения качества жизни пациентов.
Материал подготовила Ю.Г. Болдырева
Статья опубликована в журнале “Дайджест урологии” №4-2019
Источник
