Швы на шейку матки при молочнице


Беременность — это не только прекрасный период в жизни женщины, но и сложный с точки зрения медицины. Процесс вынашивания может проходить легко, а может сопровождаться осложнениями различной степени тяжести.
Невынашивание / недонашивание беременности является одной из актуальных проблем современного акушерства. Частота невынашивания беременности составляет 10–25%. Среди факторов, приводящих к невынашиванию беременности, одно из лидирующих мест занимает истмико-цервикальная недостаточность (ИЦН).
На долю ИЦН приходится 30–40% потерь беременности во 2 триместре и в каждом 3-м случае преждевременных родов в 3 триместре причина — ИЦН. Риск преждевременных родов при ИЦН увеличивается в 16 раз.
Частота ИЦН в популяции от 1,5 до 13,5% (по данным разных исследований).
ИЦН является одной из ведущих причин прерывания беременности в сроке 22–27 недель, когда масса плода составляет 500–1000 гр и исход для ребенка является неблагоприятным по причине глубокой недоношенности.
Ранняя диагностика и профилактика ИЦН позволяет снизить частоту потерь беременности, рождения недоношенных детей и, связанных с этим, смертности и нарушений здоровья новорожденных.
Давайте разберемся, что же это такое
Сначала немного анатомии. Ребенок в течение всего срока вынашивания находится внутри матки, которая представляет собой мышечное полое тело, перешеек и шейку матки, закрывающую вход в матку до момента родов. Шейка и перешеек состоят из соединительной и мышечной тканей. В верхней части матки, ближе к внутреннему зеву, находится мышечная ткань, которая образует кольцо-сфинктер. Его основная задача — удержать плодное яйцо внутри матки и не дать опуститься раньше времени.
В некоторых случаях кольцо ослабевает и перестает справляться с увеличивающейся нагрузкой.
Таким образом, ИЦН — это патологическое состояние перешейка и шейки матки во время беременности, при котором они не способны противостоять внутриматочному давлению и удерживать плод в полости матки до своевременных родов.
Виды ИЦН
На основании причин разделяют на органическую и функциональную.
Органическая ИЦН формируется из-за предшествующих травм шейки матки при родах (разрывы), при выскабливании (аборты, выкидыши, диагностические выскабливания), при лечении патологии шейки матки (конизация, диатермокоагуляция). В результате нормальная мышечная ткань шейки замещается на рубцовую, которая менее эластична, более ригидна и не может удержать содержимое матки внутри.
Функциональная ИЦН развивается вследствие врожденного нарушения соотношения мышечной и соединительной ткани или при нарушении ее восприимчивости к гормональной регуляции (может наблюдаться у женщин с различными нарушениями функции яичников, может быть врожденной). У женщин с пороками развития матки часто наблюдается врожденная форма ИЦН.
И при органической, и при функциональной ИЦН шейка матки не способна сопротивляться давлению растущего плода, что приводит к ее раскрытию. Плодный пузырь выпячивается в канал шейки, что часто сопровождается инфицированием оболочек и самого плода. Иногда в результате инфицирования происходит излитие околоплодных вод и прерывание беременности.
Таким образом, в зоне риска находятся беременные, ранее перенесшие травму либо хирургическое вмешательство на матке (аборты, разрывы шейки матки, применение акушерских щипцов в родах, конизация шейки матки), имеющие хроническое воспаление шейки матки или гормональные нарушения. Сложность диагностики этой патологии в том, что она протекает практически бессимптомно. В первом триместре признаком ИЦН может служить кровомазание без болевых ощущений, во втором-третьем триместрах кровомазание может сопровождаться дискомфортом в пояснице или животе.
Если у Вас имеются подобные проявления, незамедлительно обратитесь к специалисту!
Обычный осмотр акушера-гинеколога не всегда может выявить патологические изменения, для полноты картины нужно УЗИ.
Самый эффективный способ — ультразвуковая диагностика: определение вагинальным датчиком длины шейки матки.
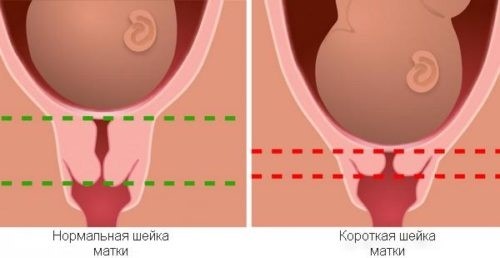
Врач УЗД может вовремя заметит укорочение шейки матки. Норма до 20 недель более 29 мм. Показатель менее 25 мм говорит об угрозе преждевременных родов или позднего выкидыша.
Признаком ИЦН является также расширение цервикального канала на 10 мм и более.
Обязательно необходимо проводить данное исследование в 11–14 недель беременности, 18–22 недели и 28–32 недели (то есть при проведении ультразвуковых скрининговых обследований). В других сроках — по показаниям.
В зависимости от срока обнаружения признаков ИЦН, акушерского анамнеза женщины акушер-гинеколог принимает решение о наблюдении, установке акушерского пессария, который снижает давление плода на матку, наложении на шейку шва, который предупредит вероятность преждевременных родов или использования вагинальной формы прогестерона до 34 недель беременности для профилактики преждевременных родов.
Также женщине необходимо соблюдать режим труда и отдыха. Операция наложения шва проводится под внутривенным наркозом, а после 37 недели шов или пессарий удаляются. При необходимости может назначаться антибактериальная терапия, лекарственные средства, нормализующие тонус матки. При нормальной акушерской ситуации в дальнейшем возможны роды через естественные родовые пути.
Чтобы вовремя диагностировать ИЦН соблюдайте график скрининговых исследований.
В нашем центре ведут прием профессиональные врачи акушер-гинекологи, имеющие большой опыт ведения беременных высокого перинатального риска.
Источник
Предотвратить невынашивание беременности, которое провоцирует ИЦН, можно при помощи специального лечения, которое может проводиться двумя путями: консервативным и хирургическим методом.
Как правило хирургическую коррекцию шейки матки проводят до 24 недель беременности вагинальным доступом путем наложения циркулярного шва мерсиленовой лентой.
В клинической практике встречаются случаи, когда, в силу различных обстоятельств, пациентке невозможно наложить швы на шейку матки традиционным доступом.
В последние годы, благодаря большому развитию скриннинговых программ по выявлению рака шейки матки, увеличилось число пациентов репродуктивного возраста перенесших органосохраняющие операции (конизации, ампутации шейки матки, трахелэктомия) по поводу начальных стадий заболевания. У такой группы пациентов отсутствует влагалищная порция шейки матки.
Лапароскопическая коррекция истмико-цервикальной недостаточности проводится с 10-11 до 15-16 недель беременности. Пациентка находится на стационарном лечении в течение 5-7 дней после операции. В настоящее время мы рассматриваем возможность наложение лапароскопических швов до наступления беременности, что нивелирует риски потерь при наложении швов во время беременности.
Впервые использовать абдоминальный доступ для коррекции истмико-цервикальной недостаточности начали в 60-е годы в Швеции. В современной медицине бурно развиваются эндоскопические хирургические методики, которые являются альтернативой открытым хирургическим вмешательствам и позволяют уменьшить дискомфорт после операции, а также сократить сроки выздоровления. Лапароскопия – один из основных видов хирургической операции на внутренних органах. Название “лапароскопия” происходит от двух греческих слов laparo – живот и skopeo – смотреть. Основным отличием лапароскопии от обычной хирургической операции является то, что она проводится через относительно небольшое отверстие, в то время, как для обычной хирургической операции нужны достаточно большие разрезы. Конечно, ограничение манипулирования во время лапароскопических операций требует большого искусства хирурга. Медицинское оборудование, с помощью которого проводятся лапароскопические операции является достаточно дорогостоящим, и требует прохождения специальной профессиональной подготовки врача-эндоскописта. Но все это полностью компенсируется теми преимуществами, которые имеет лапароскопия перед обычными хирургическими операциями на органах брюшной полости.
В Клиническом госпитале Лапино успешно практикуется лапароскопическая коррекция ИЦН. Ниже описаны случаи из клинической практики гинекологического отделения госпиталя.
В КГ «Лапино» обратилась пациентка, 38-ми лет, с диагнозом – беременность 6-7 недель, невынашивание беременности в анамнезе. В 2007 году у пациентки были оперативные роды. Во время беременности выявлен рак шейки матки и через 7 недель после родоразрешения пациентке была проведена трахелэктомия в онкологическом центре. В 2011 году в сроке 17-18 недель произошел самопроизвольный выкидыш в связи с ИЦН. Во время следующей беременности в Клиническом госпитале в сроке 9-10 недель пациентке была произведена лапароскопическая коррекция ИЦН. Операция и послеоперационный период протекали без осложнений. На 7-ые сутки пациентка была выписана. В настоящее время у пациентки 18-19 недель беременности.
После перенесенной в 2006 году пластики шейки матки, в КГ Лапино, обратилась пациентка 43-х лет. Предыдущие роды окончились в 28 недель в связи с пролабированием плодного пузыря. На сроке 14-15 недель пациентке было произведено лапароскопическое наложение швов на шейку матки. В настоящее время у пациентки успешная беременность – 30-31 неделя.
Пациентка 32-х лет обратилась в клинический госпиталь, после перенесенной в 2007 году ампутации шейки матки по поводу рака. На сроке 12 недель было произведено лапароскопическое наложение швов на шейку матки. Беременность удалось сохранить.
Новый метод лапароскопической коррекции ИЦН, конечно же, не является панацеей, но имеет ряд преимуществ при невозможности наложения швов вагинальным доступом, то есть со стороны влагалища, к тому же швы при данной операции накладываются в области перешейка, что является наиболее надежным способом и соответствует современному подходу к ведению и сохранению беременности.
Источник
Внедрение в гинекологическую практику такой диагностической
процедуры, как кольпоскопия подарило возможность врачам диагностировать опасные
с точки зрения озлокачествления или малигнизации процессы во влагалищной части
шейки матки на наиболее ранних этапах развития, что позволило существенно
снизить количество случаев возникновения рака шейки матки и спасти десятки
тысяч жизней. Поэтому сегодня кольпоскопия проводится повсеместно в рамках
профилактических гинекологических осмотров. Это безболезненная, легкая в
выполнении процедура, стоимость которой доступна для каждой женщины, а
количество и ценность получаемой в ходе нее информации сложно переоценить.

Шейка матки и ее особенности
Шейка матки является нижней частью матки, соединяющей ее
тело с влагалищем. Она имеет форму трубки, внутри которой располагается
цервикальный канал в виде веретена. Одним концом он открывается в полость
матки, формируя внутренней зев, а вторым во влагалище, тем самым образуя
наружный зев. Именно наружный зев шейки матки и исследуется во время
гинекологического осмотра, а также кольпоскопии.
По всей внутренней поверхности цервикальный канал покрыт
цилиндрическим (бокаловидным) эпителием, выделяющим специальный секрет, который
защищает матку от проникновения патогенных микроорганизмов, а также
обеспечивает нормальное продвижение сперматозоидов из влагалища в полость
матки. В то же время влагалище и наружный зев шейки матки в норме покрыты
многослойным плоским эпителием. Обычно граница стыка цилиндрического и плоского
эпителиев, называемая переходной зоной, хорошо вида и представляет собой четкую
грань. Именно в этой части чаще всего, а именно в 90% случаев, возникают
патологические изменения, которые и призвана диагностировать кольпоскопия.
У молодых девушек может наблюдаться присутствие участка, покрытого бокаловидным эпителием, во влагалищной части шейки матки. Если граница перехода четкая и ровная, это расценивают в качестве варианта нормы. Но подобное состояние должно самостоятельно пройти к 25 годам, в противном случае говорят о наличии эрозии.

Что такое кольпоскопия
Кольпоскопией называют один из методов гинекологического
обследования шейки матки со стороны влагалища с использованием особого аппарата
(кольпоскопа). Он представляет собой сходное с микроскопом оптическое
устройство, в котором установлен источник света для качественного освещения
наиболее труднодоступных и затемненных участков. Кольпоскоп не контактирует с
телом пациентки и позволяет рассмотреть шейку матки с увеличением до 40 раз,
благодаря чему гинеколог может заметить даже незначительные изменения в
строении ее тканей, а проведение различных тестов и проб существенно расширяет
диагностические возможности метода.
С его помощью врач оценивает цвет, характер, рельеф
поверхности слизистой оболочки видимой части шейки матки, сосудистый рисунок,
состояние желез. Все это дает возможность с высокой точностью определить не
только размер патологических изменений в шейке матки, но и их происхождение, т.
е. поставить диагноз и назначить оптимальное лечение.
Ранее все кольпоскопы были механическими, но сегодня все чаще встречаются цифровые кольпоскопы, позволяющие в режиме реального времени выводить изображение на экран монитора. Это дает возможность как самой женщине увидеть все имеющиеся изменения в шейке матки, так и создает базу для сравнения результатов лечения с исходным состоянием и оценки его эффективности. Поэтому при наличии выбора всегда преимущество отдается цифровой кольпоскопии.

Кольпоскопия – безопасная, безболезненная,
высокоинформативная процедура, для выполнения которой зачастую требуется не
более 5-ти минут, хотя в отдельных случаях она может длиться до получаса.
Только иногда женщины ощущают легкий дискомфорт во время обработки наружной
части шейки растворами химических веществ.
Сегодня метод имеет широкие показания для применения и
используется с целью:
- обнаружения участков патологического эпителия на
поверхности влагалищной части шейки матки, типичных для эрозии, дисплазии и
рака шейки матки; - оценки размеров и расположения очагов
патологических изменений; - выбора метода лечения обнаруженных заболеваний;
- динамического контроля над состоянием шейки
матки при выборе выжидательной тактики или активного лечения ее патологий; - оценки необходимости выполнения биопсии с
последующим гистологическим исследованием образцов.
Виды кольпоскопии
Существует 3 вида кольпоскопии:
- простая (обзорная);
- расширенная;
- кольпомикроскопия.
Изначально всегда начинают с простой кольпоскопии. Если в
ходе нее гинеколог обнаружит изменения в состоянии шейки матки, он проведет
расширенное исследование с применением химических средств: уксусной кислоты и
5% спиртового раствора йода. После каждого этапа процедуры гинеколог
внимательно осматривает шейку в кольпоскоп и фиксирует обнаруженные изменения.
Кольпомикроскопия выполняется крайне редко, для нее требуется специальное оборудование. Она позволяет получить увеличение более чем в 300 раз, что необходимо для оценки соотношения размера ядра к цитоплазме и обнаружения других особенностей в строении клеток.

Проба с кислотой
Для проведения этого теста применяется 3% раствор уксусной
кислоты или 0,5% раствор салициловой кислоты. Обработка ими поверхности шейки
приводит к кратковременному отеку и побледнению плоского эпителия, сужению
здоровых капилляров. Если плоский эпителий замещен цилиндрическим, он не
реагирует на используемую кислоту и выделяется на фоне здорового ярко-красным
пятном с отчетливо видными границами. Патологически измененные сосуды также не
реагируют на уксусную или салициловую кислоты, поэтому они сохраняют исходную
форму и хорошо заметны.
Спустя 2 мин. здоровая слизистая оболочка возвращается в
нормальное состояние и становится бледно-розового оттенка. Небольшая однородная
белизна обширных участков не расценивается в качестве признака заболевания, но
чем сильнее побелел эпителий и чем длительнее сохраняется этот эффект, тем
глубже его поражение. Подобное характерно для воспалительных процессов, в
частности цервицита, а также атрофии слизистой. Но если после аппликации
кислотой эпителий становится густым и насыщенно белым, это является признаком
предракового состояния.

Таким образом, проба позволяет получить много ценной
информации о состоянии слизистой шейки матки, в том числе:
- точно определить грань между плоским и
бокаловидным эпителием; - обнаружить видоизменения плоского эпителия и
оценить глубину поражения, а также участки, измененные ВПЧ; - выявить аномальные сосуды;
- обнаружить даже небольшие очаги лейкоплакии и
неоплазии (предракового состояния) и дифференцировать их; - диагностировать онкологические заболевания, в
частности аденокарциному и плоскоклеточный рак.
Проба Шиллера
Проба Шиллера также является частью расширенной кольпоскопии
и проводится сразу же после окончания теста с уксусной или салициловой кислотой.
Она подразумевает обработку слизистой шейки раствором Люголя или 5% водным
раствором йода. В основе метода лежит свойство йода взаимодействовать с
гликогеном, поэтому его применение дает возможность обнаружить участки
эпителия, клетки которого лишены данного соединения. Таким образом, после смазывания
раствором йода здоровая слизистая равномерно окрашивается в коричневый цвет, а
если в ней происходят патологические изменения, она или сохраняет неизменный
оттенок или окрашивается неравномерно в желтый или другой цвет.

Таким образом, проба Шиллера позволяет обнаружить:
- атрофированный эпителий (коричневая окраска неравномерная);
- участки метапластического, цилиндрического эпителия и другие доброкачественные изменения (такие очаги окрашиваются слабо и имеют размытые грани);
- очаги воспаления (закрашиваются частично);
- дисплазию шейки матки, выраженную атрофию (окрашиваются в желтый или бледный цвет);
- лейкоплакию (окраска не происходит, а пораженный участок имеет вид светлой блестящей пленки с гладкой или рельефной поверхностью);
- атипичные клетки (приобретают серый, оливковый цвет и имеют ярко выраженные контуры).
Если при проведении теста с раствором Люголя обнаруживают
йод-негативные участки, т. е. неокрашенные, из них рекомендуется взять
прицельную биопсию и провести гистологическое исследование полученного
биоптата. Это необходимо для исключения онкологических заболеваний и установки
точного диагноза.
При наличии собственной лаборатории в клинике, где выполняется кольпоскопия, биопсия может быть взята сразу же.
Показания к проведению
Процедуру выполняют как в плановом порядке раз в год во
время профилактического осмотра гинеколога, так и при получении результатов
цитологического анализа соскоба с шейки матки, указывающего на наличие
дисплазии, а именно атипичных клеток плоского или железистого эпителия:
- ASC-US;
- LSIL;
- HSIL;
- ASC-H;
- AGC;
- AIS.
Именно диагностика истинной эрозии шейки матки и псевдоэрозии, приобретшей признаки атипии и дисплазии является одним из наиболее частых показаний для выполнения кольпоскопии.

Также процедура используется для диагностики таких патологий
шейки матки, как:
- цервицит – заболевание, сопровождающееся
воспалением слизистой оболочки шейки матки; - эндометриоз – патология, при которой покрывающий
матку изнутри эндометрий выходит за границы внутренней оболочки шейки матки,
что часто сопровождается кровотечениями разной выраженности и тянущими болями; - полипы – представляют собой разрастания
слизистой оболочки шейки матки; - кондиломы – небольшие выросты на поверхности
слизистой плоской, сосочковидной или остроконечной формы, являющиеся признаком
заражения вирусом папилломы человека (ВПЧ); - эритроплакия – заболевание, сопровождающееся
образованием участков атрофии и дискератоза на фоне инфекционных заболеваний,
гормональных нарушений, химических и механических повреждений; - лейкоплакия – патология, для которой характерно
образование зон с повышенным ороговением плоского эпителия; - рак – образование злокачественной опухоли шейки
матки, что часто становится следствием развития дисплазии на фоне псевдоэрозии,
образования кондилом и других патологических изменений.

Процедура обязательно выполняется в рамках контроля над
состоянием шейки матки у пациенток с маловыраженными эрозивными изменениями,
способными оказаться физиологическими, а также для контроля эффективности лечения
обнаруженных заболеваний.
Противопоказания
Несмотря на то, что кольпоскопия является высоко безопасной
процедурой, в отдельных ситуациях она не может проводиться. Она противопоказана
в течение первого месяца после проведения операций на шейке матки, в том числе
по лечению эрозии, а также после естественных родов.
Расширенная кольпоскопия, т. е. с обработкой слизистой
оболочки уксусной кислотой и йодом, не может быть выполнена при наличии
индивидуальной непереносимости этих веществ.
Подготовка к кольпоскопии
Кольпоскопия может выполняться абсолютно в любой день цикла,
за исключением менструации, так как присутствие кровянистых выделений не
позволит полноценно оценить состояние слизистой оболочки шейки матки и исказит
результаты проб. Оптимальным сроком выполнения процедуры считаются первые 5 суток
после завершения менструации.
Специально готовиться к кольпоскопии не нужно, но чтобы
избежать получения ложных результатов, рекомендуется за 2 дня до визита к
гинекологу отказаться от:
- половых контактов;
- введения тампонов во влагалище;
- спринцевания;
- использования вагинальных суппозиториев и
кремов.
Спринцевание, за исключением случаев назначения врачом в лечебных целях, наносит вред женскому организму, поскольку приводит к нарушению микрофлоры. Поэтому от него стоит отказаться в принципе.

До процедуры стоит опорожнить кишечник и провести стандартный
туалет наружных половых органов. При этом важно избегать попадания мыльных
растворов внутрь влагалища.
Суть процедуры
Кольпоскопия проводится в гинекологическом кабинете,
оснащенном кольпоскопом. Пациентка размещается на гинекологическом кресле, доктор
вводит во влагалище стандартное зеркало, расширяет его до нужных параметров и
фиксирует шейку матки. При необходимости проводится забор выделений и клеток
шейки для проведения лабораторных анализов. После этого стенки влагалища
очищают от выделений смоченным в физиологическом растворе тампоном.
Врач пододвигает оптический прибор к креслу и устанавливает
кольпоскоп на некотором расстоянии от влагалища. Он оснащен двумя окулярами и
регулятором степени увеличения, что позволяет рассмотреть все интересующие
гинеколога участки в требуемом приближении. Если проводится цифровая
кольпоскопия, женщина может следить за ходом процедуры и видеть все, что видит
врач на экране монитора.
Сначала всегда проводится обзорная кольпоскопия, в ходе
которой гинеколог при разном увеличении осматривает шейку матки на предмет
наличия отклонений от нормы. Если они не обнаруживаются, процедура на этом
заканчивается. Но если врач видит патологические изменения, он переходит к
проведению расширенной кольпоскопии при отсутствии аллергии на препараты йода и
уксусной кислоты.
На этом этапе изначально гинеколог тщательно обрабатывает
всю поверхность наружного зева шейки матки тампоном, смоченным 3% раствором
уксусной кислоты, задерживая его на поверхности слизистой оболочки на 30—40
сек. После тампон извлекают и осматривают шейку повторно в кольпоскоп. В
результате действия препарата измененные участки слизистой оболочки приобретают
белый цвет, что называют ацетобелым эпителием.

После этого проводится проба Шиллера, подразумевающая
использование водного раствора йода (раствор Люголя). Смоченным в нем тампоне
обрабатывают видимую часть шейки матки, что и может иногда приводить к
незначительному жжению, доставляющему легкий дискомфорт женщине. Участки со
здоровой слизистой однородно окрашиваются в темно-коричневый цвет, а места с
патологическими изменениями приобретают более светлые оттенки.
Если в ходе кольпоскопии обнаруживаются зоны с признаками патологических изменений, для точного диагностирования их природы непосредственно сразу после кольпоскопии могут браться образцы для проведения гистологического исследования, т. е. биопсии.
Расшифровка результатов
В норме у здоровой женщины шейка матки имеет однородную
блестящую поверхность бледно-розового цвета. Если пациентка обратилась к врачу
во 2-й половине менструального цикла, слизистая может приобретать синеватый
оттенок, что не является признаком патологических изменений. На наличие
заболевания указывает ярко-красная слизистая, которая также может иметь
бугристую или бархатистую поверхность.
Наружный зев у
нерожавших женщин имеет округлую форму, а после естественных родов он
приобретает вид щели и сохраняет ее до конца жизни.

При обработке шейки уксусной кислотой нормальная слизистая
оболочка на некоторое время светлеет и уже через пару минут возвращается к
нормальной розоватой окраске. Получение после обработки шейки матки 3%
раствором уксусной кислоты ацетобелого эпителия, т. е. участков с интенсивной
белой окраской, может свидетельствовать об инфицировании ВПЧ и развитие
дисплазии, что требует дообследования.
При проведении пробы Шиллера оценивается степень окраски
различных частей шейки матки в коричневый цвет. Если вся поверхность имеет
однородный коричневый цвет, это указывает на отсутствие патологии. О наличии
изменений говорит окрашивание различных участков в:
- желтый цвет – дисплазия;
- белый цвет – атипия;
- отсутствие окрашивания (слизистая остается
розовой) – псевдоэрозия, т. е. покрытие влагалищной части шейки матки
нетипичным для нее цилиндрическим эпителием.
Таким образом, здоровая шейка имеет коническую форму, ее
слизистая не отечная, бледно-розовая или синеватая, граница стыка многослойного
плоского и бокаловидного эпителия четкая. На поверхности шейки отсутствуют
железы, кисты, признаки кератоза и атрофии эпителия. Сосуды имеют типичную
форму, пунктуация нежная, мозаика отсутствует. Ацетобелый эпителий отсутствует,
проба Шиллера положительная, т. е. отсутствуют йод-негативные участки. Любые
отклонения от этих значений расцениваются в качестве отклонений от нормы, по
характеру которых врач может сразу поставить диагноз или направить пациентку на
биопсию и другие обследования для уточнения характера обнаруженных изменений.

Результаты диагностики озвучиваются пациентке
непосредственно во время проведения процедуры или после завершения осмотра. Дополнительно
они могут быть представлены в виде схематического изображения шейки матки с
указанием зоны и размера пораженного участка, фото или видео (возможно только
при проведении цифровой кольпоскопии).
Действия после кольпоскопии
Поскольку кольпоскопия не является травматичной процедурой,
после ее проведения никаких ограничений не накладывается. Женщина может
продолжать вести обычную жизнь, в том числе половую, а также заниматься спортом
и выполнять привычную работу. После манипуляции не требуется использовать
какие-либо лекарственные средства или выполнять процедуры.
Если применялась расширенная кольпоскопия, возможно в первые
3 дня после процедуры выделение коричневатых выделений. Это является нормальным
явлением, а коричневый цвет влагалищной слизи придает не кровь, а вымывающиеся
остатки йода. Поэтому в эти дни стоит пользоваться ежедневными прокладками,
чтобы защитить белье.
Воздержаться от половой жизни, физических нагрузок и
посещения открытых водоемов, бассейнов, саун, бань на 1—4 недели потребуется в
случаях, когда во время проведения кольпоскопии сразу же бралась биопсия или
удалялись полипы, кондиломы. В таких случаях врач также может назначить
использование определенных препаратов для ускорения заживления раневой поверхности.
После подобных процедур может возникать дискомфорт в нижней части живота или
непосредственно во влагалище, а также присутствовать мажущие кровотечения. Это
не должно вызывать беспокойства у женщины, так как является нормальной реакцией
организма на проведенное вмешательство.

Таким образом, кольпоскопия представляет собой простой,
дешевый, безопасный и при этом весьма информативный метод диагностики огромного
количества заболеваний шейки матки. Поэтому ее рекомендуется проводить не реже
раза в год каждой женщине.
Источник
