На гсг с молочницей
 Пациенткам с подозрением на патологии и заболевания органов малого таза назначают разные обследования и применяют различные методы диагностики. К ним относятся: ультразвуковое исследование, радиологическое обследование, диагностическая лапароскопия, гистеросальпингография и т.д.
Пациенткам с подозрением на патологии и заболевания органов малого таза назначают разные обследования и применяют различные методы диагностики. К ним относятся: ультразвуковое исследование, радиологическое обследование, диагностическая лапароскопия, гистеросальпингография и т.д.
Тип и количество анализов и диагностических методов назначаются индивидуально, в соответствии с показаниями и анамнезом. У каждого метода – свои особенности показаний, проведения и результатов.
Общая характеристика процедуры
Гистеросальпингография: что это в диагностике, когда и для чего назначается? На процедуру направляют, когда требуется проверить состояние матки и проходимость фаллопиевых труб. При проведении процедуры в матку вводится специальное контрастное вещество. Чаще всего ГСГ назначают пациенткам с подозрением на бесплодие. Метод подразумевает использование рентгеновского или ультразвукового оборудования:
- рентгенологическая ГСГ дает полную и общую картину состояния матки и труб, считается классической и основной;
- УЗИ-ГСГ дает информацию о состоянии полости матки и назначается, когда есть предположение о патологиях или деформациях.
Что именно назначается, решает лечащий врач.
Показания
Данный метод диагностики врачи-гинекологи выбирают для пациенток при подозрении и для выявления различных заболеваний и патологических изменений в полости матки.
Непроходимость маточных труб
Патология является одной из причин бесплодия и возникает, если имеются врожденные или приобретенные недуги в анатомии труб (после оперативного вмешательства или функциональных нарушений).
Истмико-цервикальная недостаточность – расширение канала шейки матки и его внутреннего зева до 5-7 мм
Преждевременное патологическое раскрытие шейки матки, вызывающее самопроизвольный аборт или преждевременные роды. ИЦН возникает при врожденных пороках развития матки, травмах, полученных во время родов, после оперативного вмешательства, при гормональных нарушениях и пр.
Аномалии развития матки и придатков
К аномалиям и порокам развития матки относятся любые изменения формы, местоположения, размера и т.д. Их наличие приводит к нарушениям в работе репродуктивной системы и различным функциональным расстройствам. Без лечения проблемы могут привести к бесплодию, осложнениям во время беременности и невынашиванию. Чаще всего недуги протекают без симптомов, поэтому нужна качественная диагностика.
Субмукозная миома или синехии (спайки в полости матки)
Миомы, синехии и другие внутриматочные патологии часто диагностируются целой группой у одной пациентки (практически всех возрастных групп). Патологии обладают схожей симптоматикой и требуют комплексного подхода в диагностике и лечении.
Аденомиоз, эндометриоидный рак, полипы, генитальная форма туберкулеза
Различные поражения слизистой оболочки матки обычно связаны с инфекционными или вирусными заболеваниями, гормональными нарушениями, воспалениями и т.д. и служат сигналами о серьезных проблемах в женском организме. Полипы возникают и развиваются на фоне таких патологий, как цервицит или эрозия шейки матки. Аденомиоз поражает другие ткани матки. Генитальный туберкулез приводит к нарушениям цикла, интоксикациям, бесплодию и т.д.
Подготовка к ГСГ маточных труб
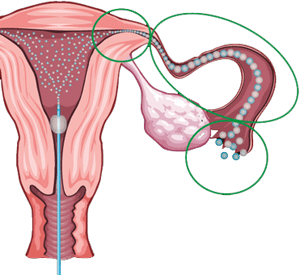 Исследование назначают в первую половину цикла (желательно через несколько дней после окончания менструации). В этот период слизистая матки более мягкая и в нее проще вводить катетер. Кроме того, слизистая в этот период обеспечивает лучший обзор и не перекрывает вход в маточные трубы. Процедура проходит менее ощутимо для пациентки. Дополнительно назначаются анализы – мазок на флору и анализ крови и мочи, – которые нужно сделать заранее. Если результаты говорят о наличии патогенной флоры, то обследование может быть отложено из-за риска инфицирования полости матки. Помощь в расчете и назначении конкретного дня может оказать врач-гинеколог. На консультации необходимо сказать врачу об имеющихся аллергиях и противопоказаниях, а также задать интересующие вопросы о подготовке к гистеросальпингографии (ГСГ) маточных труб, и о том, как проводится процедура (рентген или УЗИ). Также за пару дней до того, как будет проводиться процедура ГСГ маточных труб, необходимо отказаться от половых контактов, за неделю – от спринцеваний, средств интимной гигиены, лекарств и препаратов (вагинальные свечи, таблетки, спреи и т.д.), если это не назначено и не согласовано с врачом.
Исследование назначают в первую половину цикла (желательно через несколько дней после окончания менструации). В этот период слизистая матки более мягкая и в нее проще вводить катетер. Кроме того, слизистая в этот период обеспечивает лучший обзор и не перекрывает вход в маточные трубы. Процедура проходит менее ощутимо для пациентки. Дополнительно назначаются анализы – мазок на флору и анализ крови и мочи, – которые нужно сделать заранее. Если результаты говорят о наличии патогенной флоры, то обследование может быть отложено из-за риска инфицирования полости матки. Помощь в расчете и назначении конкретного дня может оказать врач-гинеколог. На консультации необходимо сказать врачу об имеющихся аллергиях и противопоказаниях, а также задать интересующие вопросы о подготовке к гистеросальпингографии (ГСГ) маточных труб, и о том, как проводится процедура (рентген или УЗИ). Также за пару дней до того, как будет проводиться процедура ГСГ маточных труб, необходимо отказаться от половых контактов, за неделю – от спринцеваний, средств интимной гигиены, лекарств и препаратов (вагинальные свечи, таблетки, спреи и т.д.), если это не назначено и не согласовано с врачом.
Гистеросальпингография: как проводится?
Анестезия при проведении не требуется. Процедура безболезненна, возможно легкое ощущение тяжести внизу живота при введении контрастного вещества. При использовании рентгена излучение минимально.
Перед тем как сделать снимок, доктор вводит в матку специальную трубку, по которой подается раствор. Снимок дает возможность оценить состояние матки и расположение маточных труб. Процедура в среднем занимает 35-45 минут.
В некоторых случаях в течение недели могут быть кровотечения. Тогда доктор может порекомендовать медпрепараты для предотвращения воспалений. Подробно о том, как делают гистеросальпингографию, можно узнать у лечащего врача.
Противопоказания
Как и любая диагностическая процедура, ГСГ имеет ряд противопоказаний, о которых врач должен рассказать и предупредить.
Предположение о возможности наличия беременности
Если у вас задержка, то об этом необходимо сообщить врачу и сделать тест на беременность или сдать кровь (один из этапов подготовки к ГСГ маточных труб). Несмотря на то, что вред от ГСГ минимален, плод на ранних сроках может не прижиться. За несколько недель до процедуры рекомендуется предохраняться.
Беременность и кормление грудью
Врачи настоятельно не рекомендуют проводить ГСГ во время беременности или кормления. Все по тем же причинам: даже при крайне незначительном воздействии на организм женщины всех компонентов процедуры индивидуальная реакция организма непредсказуема.
Кровянистые выделения из половых путей
Диагностику не проводят во время месячных и при кровотечениях по другим причинам. Во-первых, это может указывать на наличие проблем в организме и на угрозу здоровью и жизни пациентки. Во-вторых, кровотечение помешает получить четкие результаты.
Острые инфекционные заболевания
Наличие инфекций, как и прием лекарственных препаратов, может сказаться на результатах.
Степень чистоты влагалища ниже II и острые воспалительные процессы в половых органах
При проведении процедуры инфекция половых путей может распространиться на другие участки – ситуация ухудшится.
Тяжелые хронические соматические заболевания
Контрастное вещество может спровоцировать обострение хронического заболевания и ухудшить состояние здоровья и самочувствие пациентки.
Последствия и возможные осложнения после гистеросальпингографии (ГСГ) маточных труб
После проведения процедуры, в течение недели, возможны кровотечения, начало воспалительных процессов (если в мазке были высокие показатели лейкоцитов) в матке и маточных трубах, аллергия на контрастное вещество. Неприятные последствия могут возникнуть при отсутствии должной подготовки к процедуре (выяснение всех противопоказаний).
Источник

Автор
Ташкаева Елена Ивановна
Ведущий врач
Гинеколог
Гистеросальпингография – это рентгенологическое исследование матки и маточных (фаллопиевых) труб, позволяющее сделать вывод о проходимости маточных труб и потому активно использующееся при выявлении причин женского бесплодия. При гистеросальпингографии используется рентгеноконтрастное вещество, которое вводится в матку и маточные трубы и заметно на рентгеновском снимке. В случае непроходимости контрастное вещество в фаллопиеву трубу не попадает и на снимке не отображается.
Показания к гистеросальпинографии (ГСГ)
Гистеросальпингография проводится при подозрениях на:
- спаечный процесс или окклюзию маточных труб;
- внутриматочные изменения (эндометриоз, миома матки, полипы полости матки);
- врожденные пороки развития матки, травмы матки.
Подготовка к гистеросальпингографии (ГСГ)
Гистеросальпингографию проводят, как правило, в I-ую фазу менструального цикла, на 2-5 день после окончания менструации. Поскольку рентген может отрицательно повлиять на развитие плода, особенно на самых ранних стадиях, необходимо иметь стопроцентную уверенность, что зачатия еще не произошло. При определенных условиях гистеросальпингографию целесообразно проводить во вторую фазу менструального цикла; в этом случае женщине необходимо предохраняться до проведения исследования.
Перед проведением гистеросальпингографии (за 5-7 дней до исследования) надо сдать общие анализы мочи и крови, а также мазок из влагалища и цервикального канала.
Накануне исследования рекомендуется сделать очистительную клизму, а непосредственно перед процедурой – опорожнить мочевой пузырь.
Как проводится гистеросальпиногография
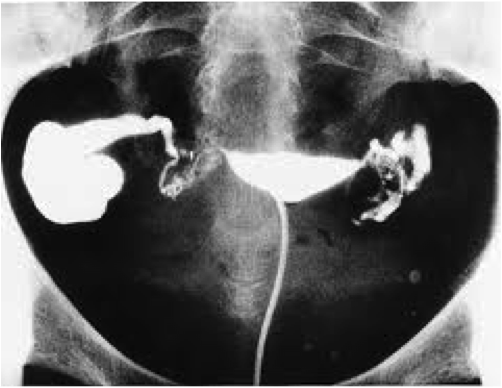
Гистеросальпингография проводится в положении лежа. Обычно сначала делается обзорный снимок органов малого таза.
Потом через специальную канюлю в цервикальный канал вводят контрастное вещество, которое заполняет полость матки и попадает в маточные трубы. В этот момент возможно возникновение дискомфорта (распирающие ощущения, незначительные боли, как во время месячных). Потом врач попросит замереть на некоторое время и сделает снимки. Если имеются проблемы с проходимостью маточных труб, могут потребоваться отсроченные снимки (через 20-30 минут).
После гистеросальпингографии (ГСГ)
Сразу после гистеросальпингографии могут ощущаться незначительные боли, которые проходят самостоятельно. В течение 5-7 дней могут быть кровянистые выделения из влагалища (необходимо будет пользоваться гигиеническими прокладками. Вам потребуется такая прокладка сразу же после процедуры).
Если после гистеросальпингографии повышается температура, или выделения из влагалища носят обильный характер (приходится часто менять прокладки), или наблюдаются сильные боли в области живота, следует обязательно обратиться к врачу.
Противопоказания к гистеросальпингографии (ГСГ)
Гистеросальпингография не проводится:
- при воспалительных заболеваниях органов малого таза;
- при общих инфекционных заболеваниях (грипп, ОРВИ);
- в случае аллергической реакции на йодсодержащие препараты;
- при заболеваниях щитовидной железы;
- в случае сердечно-сосудистой недостаточности;
- при заболеваниях печени или почек.
Где сделать гистеросальпингографию в Москве
Сделать гистеросальпингографию в Москве Вы можете в поликлиниках АО «Семейный доктор».
Записаться на диагностику
Не занимайтесь самолечением. Обратитесь к нашим специалистам, которые правильно поставят диагноз и назначат лечение.
Оцените, насколько был полезен материал
Источник
Оглавление
- Когда проводится процедура?
- Как проводится процедура?
- Подготовка к ГСГ маточных труб
- Что делать после обследования?
- Противопоказания
- Преимущества обращения в МЕДСИ
Гистеросальпингография (ГСГ маточных труб) является современной методикой, позволяющей обнаружить широкий перечень гинекологических патологий. Обследование проводят преимущественно при первичном и вторичном бесплодии. Принцип данной диагностики заключается во введении в матку и трубы контрастного вещества с последующей визуализацией с использованием ультразвука или рентгенографии.
В клинике МЕДСИ в Москве ГСГ (в том числе ЭХО‑ГСГ) маточных труб выполняется опытным специалистом с использованием современного оборудования. Это повышает точность диагностики и снижает неприятные ощущения у женщины.
Когда проводится процедура?
Непроходимость маточных труб является патологическим состоянием, от которого сегодня страдает целый ряд женщин. К ее возникновению приводят спаечные процессы и инфекционные заболевания. Для диагностики этой патологии и проводится процедура ГСГ маточных труб.
Диагностика может назначаться при:
- бесплодии
- подозрении на наличие спаечных образований, кист и полипов репродуктивной системы
- аномалиях матки и других органах малого таза
Сегодня данная методика обследования является проверенной и одной из самых точных. Кроме того, она информативна и достаточно проста.
Идеальным временем для проведения диагностики является период между 7 и 12 днями цикла. При необходимости обследование выполняется в другие сроки.
Как проводится процедура?
Сначала вводится контрастное вещество. Оно попадает в матку, маточные трубы и брюшную полость. За процессом распространения контраста врач наблюдает с помощью УЗИ или рентгена.
Если вещество попадает в брюшную полость, можно говорить о том, что маточные трубы являются проходимыми. В этом случае причина бесплодия (если оно диагностировано) заключается не в непроходимости придатков. Если непроходимые участки имеются, дальше них контраст не распространяется. Благодаря этому врач может выявить патологию. Причем накопление контраста возможно в просвете трубы или в матке (в этом случае она будет расширяться).
Как правило, ГСГ (рентген или УЗИ) маточных труб нормально переносится пациенткой. Женщина не испытывает выраженного дискомфорта. Занимает обследование около 20‑30 минут.
Подготовка к ГСГ маточных труб
Перед обследованием с контрастом необходимо убедиться в отсутствии инфекции (бактериальной, грибковой или вирусной). Воспалительный процесс может затруднить диагностику и стать причиной возникновения ряда осложнений. Это обусловлено тем, что контраст попадает в полость матки и распространяется по половым путям. В результате воспалительный процесс также распространится. Кроме того, важно убедиться в отсутствии беременности.
Предварительно женщина сдает:
- анализы крови на гепатиты, ВИЧ и сифилис
- общий анализ крови
- мазок на флору
Кроме того, перед тем как сделать ГСГ маточных труб, необходимо:
- в течение хотя бы 2‑3 дней соблюдать диету, которая исключает употребление продуктов, способствующих повышенному газообразованию (фруктов и свежих овощей, черного хлеба, газированных напитков, молока)
- опорожнить кишечник накануне (при склонности к запорам пациентке могут назначить специальные препараты или клизму)
- за 1 час до исследования принять препарат, предотвращающий спазмирование
- принять душ
Важно! Все рекомендации, касающиеся подготовки к процедуре, выдаст врач. Он же сообщит, на какой день лучше проводить ГСГ маточных труб в вашем случае.
Что делать после обследования?
После обследования не требуется постоянное наблюдение медицинского персонала. Пациентка может сразу же вернуться к обычной жизни.
После проведения ГСГ для оценки проходимости маточных труб женщина может испытывать небольшой дискомфорт в нижней части живота. Болевой синдром устраняется с помощью лекарственных препаратов, которые рекомендованы гинекологом.
Контрастное вещество выводится из организма самостоятельно. Предпринимать какие‑либо дополнительные меры не нужно.
В течение нескольких дней после обследования женщина может замечать небольшие выделения из влагалища. Не нужно беспокоиться, это скоро пройдет. К врачу нужно повторно обратиться только в случае существенного ухудшения самочувствия, появления выраженного дискомфорта, повышения общей температуры тела, сильной слабости и др.
Противопоказания
Обследование не проводится при:
- Аллергической реакции на компоненты контрастного вещества
- Беременности. Заранее обязательно следует подтвердить отсутствие плодного яйца. Обычно женщине рекомендуют сделать тест на беременность. При необходимости назначается УЗИ
- Воспалительных процессах во влагалище
Обо всех противопоказаниях расскажет гинеколог. Он же примет решение о целесообразности выполнения ГСГ маточных труб.
Преимущества обращения в МЕДСИ
- Опытные высококвалифицированные врачи. Наши специалисты обладают всеми необходимыми знаниями и навыками для проведения обследования. Кроме того, они могут выполнить и лечение выявленных у пациентки патологий
- Экспертное оборудование для диагностики. Благодаря ему повышаются комфорт обследования и точность получаемых результатов. При необходимости возможно выполнение комплексной диагностики, позволяющей определить все причины бесплодия, а также различных патологических состояний и заболеваний
- Подготовка и проведение программ ЭКО. Мы располагаем всеми возможностями для решения задач, связанных с экстракорпоральным оплодотворением, и предоставляем комплексный подход к ним
- Предоставление полного комплекса услуг. Наши специалисты обеспечивают не только процессы подготовки к зачатию, но и ведение беременности, а также восстановление после родов
- Комфортное проведение обследования. Мы позаботились об отсутствии очередей и необходимости в длительном ожидании приема. Пройти ГСГ маточных труб у нас можно в удобное время. Клиника расположена недалеко от метро, что позволяет посетить ее жителям любых районов столицы
Если вы планируете пройти ГСГ маточных труб в Москве, уточнить цену обследования, позвоните
по номеру +7 (495) 7-800-500
Наш специалист ответит на все вопросы и предложит оптимальное время для посещения клиники. Также запись возможна через приложение SmartMed.
Источник
Здравствуйте!
Вы не выяснили до конца причины происходящего с Вами. Проконсультируйтесь с дерматологом относительно причин происхождения пятен в области подмышки.
Теперь относительно имеющейся у Вас молочницы. Сегодня принято считать, что вульвовагинальный кандидоз (ВВК) не является контагиозной инфекцией, передающейся половым или бытовым путем. И хотя дрожжеподобные грибы могут попадать в половые пути женщины из кишечника, при контакте с экзогенными источниками инфекции, через бытовые предметы, само заболевание развивается лишь под действием определенных экзогенных и эндогенных факторов.
ВВК, в т.ч. его рецидивирующие и персистирующие формы, не является ВИЧ-ассоциированной инфекцией. Уровень заболеваемости у инфицированных и неинфицированных ВИЧ женщин существенно не различается (Сергеев А.Ю. и соавт., 2001).
Одна из основных особенностей течения ВВК – способность сочетания кандидозной инфекции с прочей условно-патогенной бактериальной флорой, имеющей высокую ферментативную и лизирующую (растворяющую) активность, что способствует пенетрации (внедрению) кандид в слизистую оболочку гениталий.
Пройдите обследование и исключите наличие сопутствующей флоры!
Не стоит забывать о том, что грибы рода Candida входят в состав нормальной микрофлоры влагалища и при этом не обязательно вызывают заболевание. Так, по данным различных авторов, около 8-20% здоровых женщин являются кандидоносителями – у них отсутствуют жалобы и клинические проявления заболевания, дрожжеподобные грибы выявляются в низком титре (менее 103 КОЕ/мл). Однако под воздействием определенных экзо- и эндогенных факторов кандидоносительство может привести к развитию клинически выраженных признаков заболевания.
Влагалище представляет собой микроэкосистему, особенности которой определяются анатомическим строением, гистологической структурой слизистой оболочки, биологическими свойствами влагалищной жидкости, вагинальной микрофлорой. Функционирование и слаженное взаимодействие всех звеньев микроэкосистемы обеспечивается деятельностью иммунной, эндокринной систем и зависит от факторов как внутренней, так и внешней среды.
Качественный и количественный состав влагалищной микрофлоры подвержен различным изменениям. Так, например, в течение менструального цикла в связи с колебаниями секреции половых гормонов дни доминирования лактобактерий сменяются днями преобладания гарднерелл и бактероидов. Изменения вагинального биотопа и рН содержимого влагалища наблюдаются во время менструации за счет излития менструальной крови, а также после полового акта из-за щелочной реакции спермы. На состав микрофлоры влагалища, как качественный, так и количественный, могут оказывать воздействие особенности туалета половых органов, степень половой активности, а также всевозможные способы контрацепции.
Влагалищная микрофлора строго индивидуальна, меняется в различные периоды развития женского организма.
Вагинальный эпителий является гормонозависимым, т.е. процесс его созревания регулируется с участием половых гормонов, в основном сочетанным воздействием эстрогенов, прогестерона и гонадотропных гормонов гипофиза. Влияние гормонов опосредованно в частности через фермент лактатдегидрогеназа (ЛДГ). Повышение активности ЛДГ способствует усилению пролиферации вагинального эпителия и накоплению в нем значительного количества гликогена, что обеспечивает как физиологические параметры слизистой оболочки, так и оптимальные условия для существования нормального микробиоценоза.
В результате бактериальной утилизации гликогена из зрелых десквамированных эпителиальных клеток происходит образование молочной кислоты и закисление влагалищной жидкости. В норме рН вагинальной жидкости составляет 3,8-4,5. Наряду с гормонально-метаболическим механизмом регулирования влагалищного микробиоценоза значимую роль играют иммунные процессы, как на гуморальном, так и на клеточном уровне. При физиологически полноценных гормональных и иммунных регулирующих системах состав микробиоценоза влагалища стабилен. При случайных сдвигах, в частности за счет действия внешних факторов, он быстро восстанавливается без специальной коррекции. Однако при наличии серьезных отклонений в показателях состояния общего метаболизма и при выраженных вредных экзогенных воздействиях неминуемы отрицательные реакции со стороны иммунной и эндокринной систем, что, в конечном итоге, может проявиться количественными и качественными нарушениями микробиоценоза влагалища. Стойкость этих нарушений и возможности медикаментозной коррекции зависят от степени дисфункций иммунной и эндокринной систем.
Спектр бактерий, составляющих вагинальный микробиоценоз, изучен достаточно хорошо. Все микроорганизмы, обнаруженные во влагалище здоровых женщин, делят на транзиторные и резидентные.
К транзиторной микрофлоре можно отнести практически все условно-патогенные и некоторые патогенные бактерии, которые кратковременно персистируют во влагалище в небольших (101-104 МК/мл) количествах, не вызывая патологических изменений. Элиминирование (удаление) транзиторных микроорганизмов происходит преимущественно в результате антагонистической активности резидентной микрофлоры, а также за счет физиологического действия иммунной и эндокринной систем.
Резидентная облигатная микрофлора представлена лактобациллами с доминированием вида Lactobacillus acidophilus (палочки Додерлейна). В норме количество лактобацилл – не менее 106 МК/мл, в среднем – 107-108 МК/мл с колебаниями в зависимости от фазы МЦ. Лактобациллы играют основную роль в поддержании гомеостаза влагалища.
Сапрофитные и условно-патогенные бактерии составляют факультативно-резидентную микрофлору влагалища, их присутствие не обязательно, но допустимо до определенного уровня обсемененности без нарушения состояния здоровья.
Грибы рода Candida в микробиоценозе влагалища являются одним из наиболее часто обнаруживаемых при лабораторных исследованиях микроорганизмов, причем как у практически здоровых женщин, так и при самой разнообразной патологии некандидозного генеза. Причиной этого являются особенности метаболизма и, как следствие, высочайшая адаптация грибов рода Candida к условиям вагинального биотопа. Первичное инфицирование происходит в родовых путях матери, чему способствует повышение частоты их носительства и кандидозов влагалища в III триместре беременности (у новорожденных частота обнаружения кандид достигает 58%). Колонизация влагалища происходит из популяций грибов рода Candida, временно или постоянно пребывающих в прочих микробиоценозах организма, а также во внешней среде. В большинстве случаев не удается выявить единственный фактор, способствующий колонизации. Не последнюю роль в возникновении заболевания играют половые гормоны (эстрогены и прогестерон) поскольку они:
1. избирательно ингибируют (подавляют) клеточный и гуморальный компоненты иммунного ответа. В результате этого во влагалище развивается локализованный специфический иммунодефицит по отношению к антигенам грибов рода Candida;
2. влияют на строение эпителия, повышающее авидность (характеристику прочности связи специфических антител с соответствующими антигенами) последнего к Candida spp. Это способствует высокой адгезии (прилипанию) грибов рода Candida на слизистой и увеличению их популяции. Грибы рода Candida, входящие в микробиоценоз влагалища на правах резидентной микрофлоры, принадлежат практически без исключений к виду Candida albicans. Для прочих видов принадлежность к резидентной микрофлоре маловероятна. Чаще всего они ассоциированы с хроническим рецидивирующим кандидозом, а бессимптомно обнаруживаются у пациенток, многократно применявших антибактериальные препараты по различным показаниям и имевших неэффективную противогрибковую терапию в анамнезе.
Существует ряд факторов, предрасполагающих к развитию ВВК.
К механическим факторам относятся:
– Первый половой акт.
– Травматические повреждения тканей влагалища.
– Ношение синтетического, облегающего белья.
– Применение гигиенических прокладок.
– Несоблюдение гигиены.
– Жаркий климат.
Вторичный иммунодефицит:
– Туберкулез.
– Онкологические заболевания.
– Заболевания крови (в т.ч. различные анемии).
– Инфекционные заболевания (в т.ч. банальные острые респираторные инфекции).
– Тяжелые гнойно-воспалительные процессы.
Эндокринные:
– Дисфункция половых желез.
– Неконтролируемые нарушения углеводного обмена (в т.ч. гипергликемия, сахарный диабет).
– Дисфункция надпочечников.
– Гипотиреоз.
Физиологические:
– Возраст от 20 до 40 лет.
– Беременность.
– Менструация.
– Фаза МЦ (пик заболеваемости приходится на его вторую фазу).
– Период постменопаузы (постменопауза определяется ретроспективно – через год после последней менструации).
Ятрогенные:
– Прием антибиотиков (в особенности широкого спектра действия).
– Применение кортикостероидов.
– Использование иммуносупрессоров.
– Химиотерапия.
– Ионизирующее облучение и лучевая терапия.
– Прием оральных контрацептивов (первого поколения) длительно или с высоким содержанием эстрогенов.
– Различные гинекологические манипуляции (введение ВМС, диафрагмы, гистероскопия, гистеросальпингография и др.).
– Местное применение метронидазола, клиндамицина, антибактериальных препаратов, содержащих йод (кратковременно, только на фоне кандидоносительства).
Прочие:
– Гипо- и авитаминозы.
– Острые и хронические заболевания мочеполовых органов (в т.ч. инфекции, передающиеся половым путем [ИППП], бактериальный вагиноз).
– Заболевания желудочно-кишечного тракта.
– Оральные половые контакты (экзогенный источник – популяция грибов рода Candida, обитающая в полости рта партнера).
– Неоправданно частые и неверно проводимые вагинальные спринцевания.
– Применение спермицидов.
– Бесконтрольный прием антибиотиков пациенткой в целях самолечения.
– Работа на предприятиях по переработке овощей и фруктов.
– Использование в производстве пекарских или пивных дрожжей – экзогенное инфицирование Saccharomyces cerevisiae.
– Работа в фармацевтической отрасли – производство антибиотиков, белково-витаминных концентратов и других биологически активных веществ.
– Медицинские работники.
Возможно, какие- то факторы риска есть у Вас? Постарайтесь их исключить из Вашей жизни.
Особенностью развития ВВК на современном этапе является способность к распространению, хроническому и рецидивирующему течению, а также частому развитию у грибов типа Сandida резистентности (устойчивости) ко многим лекарственным препаратам. Нозологическая дифференцировка целесообразна с точки зрения выбора рациональной этиотропной терапии.
Процессы, обусловленные Candida spp., также могут проявляться в следующих формах:
– ВВК как моноинфекция (истинный кандидоз) – кандиды являются моновозбудителем, вызывают клинически выраженную картину заболевания, при этом в вагинальном биоценозе присутствуют грибы Candida и лактобациллы в высоком титре;
– ВВК на фоне других ИППП (бактериального вагиноза как специфического, так и неспецифического, трихомониаза).
Исследованиями последних лет установлено, что рецидивирующий ВВК не является результатом реинфицирования (повторного заражения) половых путей кандидами. Он обусловлен ослаблением иммунного статуса макроорганизма (в частности особенностями защитной системы влагалища), повышением вирулентности микроорганизмов и приобретенной резистентностью (устойчивостью) к полиеновым или имидазольным препаратам.
Согласно клиническим рекомендациям, при назначении лечения необходимо придерживаться следующих принципов:
1. Достижение полной эрадикации (удаления) возбудителя. При рецидивирующих формах инфекции это может быть достигнуто путем точной идентификации возбудителя, определения вида Candida и его чувствительности к антимикотикам, учета предрасполагающих факторов и правильного выполнения рекомендаций врача.
2. Устранение факторов, поддерживающих рецидивирующий характер заболевания.
3. Лечение сопутствующих заболеваний, осложняющих течение ВВК.
Далеко не при каждом эпизоде лабораторного обнаружения грибов рода Candida в вагинальном отделяемом целесообразно применение противогрибковых препаратов.
Выделение Candida в количестве более 1 x 102 КОЕ/мл при отсутствии клиники расценивают как бессимптомную колонизацию (кандидоносительство). Лечение при этом не назначают (10-25% населения является транзиторным носителем Candida в полости рта, 65-80 % – в кишечнике, 17 % – в детрите гастродоуденальных язв). Однако при наличии предрасполагающих либо провоцирующих факторов (беременность, инвазивные вмешательства, медицинский аборт, диагностические выскабливания, применение иммуносупрессивной терапии) целесообразно назначение профилактического лечения с целью предотвращения перехода кандидоносительства в клинически выраженную форму заболевания.
Аналогичная тактика лечения является оптимальной и в случае кандидоза, сочетанного с бактериальным вагинозом. При этом противогрибковые препараты могут быть применены либо параллельно, либо предварительно, до лечения бактериального вагиноза.
Одновременно с противогрибковой терапией необходимо проводить коррекцию состояний, приводящих к развитию ВВК.
В соответствии с классификацией Л.С. Страчунского (2000), для лечения ВВК используют следующие противогрибковые лекарственные средства:
– препараты полиенового ряда — нистатин, леворин, амфотерицин В, натамицин;
– препараты имидазолового ряда — кетоконазол, клотримазол, миконазол, омоконазол, эконазол, бифоназол;
– прапараты триазолового ряда — итраконазол, флуконазол; гризеофульвин, флуцитозин, нитрофунгин, декамин,
– препараты йода, генцианвиолет и др.
Все применяемые внутривагинально кремы, мази и свечи имеют масляную основу, а потому могут повышать проницаемость и снижать прочность презервативов и колпачков, что следует учитывать при использовании этих изделий в качестве противозачаточных средств и средств, предотвращающих заражение инфекциями, передающимися половым путем.
Чаще всего для лечения ВВК используют системные препараты (короткий курс – одноразовая доза или лечение в течение 2-3 дней) и местно действующие (топические) лекарственные средства. В качестве основной группы топических препаратов используют азолы, которые по своей эффективности превосходят нистатин. Азолы позволяют добиться устранения проявлений заболевания и исчезновения грибов рода Candida из влагалища у 80-90% пациенток, получивших полный курс лечения.
Не смотря на высокую эффективность традиционной местной терапии, у многих пациенток через 1-3 месяца возникают рецидивы. Если при острых формах возможна только местная терапия, то при хронических обязательно сочетание местной, системной и противорецидивной терапии.
Терапия ВВК во время беременности затруднена ввиду того, что большинство препаратов для его лечения не может быть применено в I триместре. Приоритет отдают локальным формам применения противогрибковых средств. По мнению В.Н. Прилепской (2007), препаратом выбора для лечения ВВК в I триместре беременности является натамицин (пимафуцин) – пентаеновый антибиотик широкого спектра действия, содержащий в качестве активной субстанции натамицин. Возможно также назначение бутоконазола (гинофорт) после 20 недель беременности и изоконазола (травоген).
Однако, по поводу лечения, которое показано именно Вам, нужно посоветоваться с лечащим врачом!!!
Что касается контроля эффективности лечения, то в случае исчезновения симптомов заболевания повторное обследование не обязательно. Однако пациентку следует предупредить о том, что ей необходимо обратиться за медицинской помощью к специалисту в случае, если в первые 2 месяца после завершения лечения у нее появятся ранее наблюдавшиеся симптомы ВВК.
В случае хронического рецидивирующего ВВК целесообразно проведение клинико-микологического контроля в течение трех последовательных МЦ (после менструации).
Всего Вам доброго!
Источник
