Молочница при гестационном диабете

Сахарный диабет является хроническим заболеванием обмена веществ, которое предрасполагает к развитию воспалительных процессов влагалища, особенно кандидозов. Чаще всего грибковые поражения влагалища развиваются при отсутствии гликемического контроля.
Взаимосвязь кандидоза и сахарного диабета
Считается, что у всех здоровых женщин, как минимум один раз в жизни развивается грибковый вагинит. Среди всех женщин, популяция больных диабетом представляет собой особенно уязвимую группу.
Влагалище физиологически содержит естественную бактериальную флору. В ее состав входят бактерии семейств, Lactobacillus, Corynebacterium, которые производят молочную кислоту и в меньшем количестве уксусную кислоту. Это обеспечивает необходимую защиту от заражения другими видами бактерий, которые не принадлежат к физиологической флоре.
Грибковые заболевания влагалища возникают во всех возрастных группах, но чаще всего у женщин детородного возраста. Считается, что это самая распространенная инфекция среди беременных женщин.
Главными патогенами являются дрожжеподобные грибки — Candida albicans, а также Candida glabrata.
Зуд и неприятные ощущения во влагалище беспокоят женщин, страдающих сахарным диабетом как первого, так и второго типа.
 Зуд влагалища
Зуд влагалища
СД 1 типа, как правило, начинается в молодом возрасте. Причиной является дефицит инсулина. Диабет второго типа чаще всего развивается в среднем возрасте, когда происходит снижение чувствительности к действию инсулина.
С одной стороны, больные сахарным диабетом второго типа подвержены развитию всех кандидозов, в том числе влагалища. С другой стороны, частые рецидивирующие грибковые инфекции влагалища у женщин могут свидетельствовать о нарушении углеводного обмена и являются поводом для диагностики сахарного диабета.
Сахарный диабет и развитие кандидозов влагалища
У пациентов с неконтролируемым, недиагностируемым сахарным диабетом, а также при отсутствии лечения, наблюдается повышенная концентрация глюкозы в крови. Это приводит к повышению ее уровня в различных органах. В таких условиях клетки эпителия влагалища изменяются и наружные половые органы становятся более уязвимыми к адгезии и росту других микроорганизмов, чаще всего дрожжеподобных.
Происходит срыв защитного механизма местного иммунитета в женских половых органах, вытесняется естественная флора, и в результате создаются подходящие условия для колонизации патогенных бактерий. Изначально кандидоз влагалища может протекать бессимптомно, но с течением времени может вызвать хронические заболевания и генерализованную инфекцию.
Что способствует развитию грибковой инфекции?
Факторы, предрасполагающие к колонизации половых путей грибов рода Candida:
- беременность;
- интенсивная антибиотикотерапия;
- пероральная контрацепция с высоким содержанием определенных гормонов;
- заместительная гормональная терапия;
- ожирение;
- применение иммуносупрессивных препаратов, в том числе глюкокортикоидов;
- перенесенные микозы влагалища;
- активная половая жизнь;
- частая смена партнеров;
- инфекции Chlamydia trachomatis;
- некоторые методы механической контрацепции — (вагинальный колпачок, вмс);
- типы сексуального поведения — орально-генитальный секс облегчает передачу дрожжеподобных грибов, которые очень часто находятся в полости рта.
Диагностика молочницы влагалища
Наиболее часто отмечаются следующие жалобы пациенток, страдающих молочницей: зуд, жжение и чувство дискомфорта в области вульвы. При гинекологическом исследовании отмечается белые или сероватые выделения из влагалища, которые легко отделяются от слизистой оболочки и вульвы.
Диагноз подтверждается микроскопическим исследованием. Вначале берут мазок из влагалища, затем производят посев на специальную микробиологическую среду. Характерно наличие гифов мицелия, которые обнаруживают при проведении исследования. Грибковое поражение влагалища следует дифференцировать с трихомониазом, а также бактериальным вагинозом.
 Диагностика молочницы
Диагностика молочницы
Эти заболевания имеют схожие симптомы, но различаются характером и составом влагалищных выделений. При заражении влагалищной трихомонадой (Trichomonas vaginalis) наблюдаются зелено-желтые, пенистые выделения с рыбным запахом, в микроскопическом исследовании видны движущиеся трихомонады, рН выделений>4,5. При бактериальном вагинозе выделения белого цвета, однородные, рН >4,5, тест с КОН(+).
Лечение молочницы влагалища у больных сахарным диабетом
Основу лечения составляют местные препараты. Чаще всего применяются: клотримазол (суппозитории вагинальные, крем для смазывания вульвы) применяются 6 дней, сертаконазол (Залаин, свечи однократно), натамицин (Пимафуцин, суппозитории вагинальные) 3-6 дней, нистатин (суппозитории вагинальные), длительность лечения: 10-14 дней. Для беременных женщин рекомендуются также миконазол, эконазол.
 Лечение молочницы
Лечение молочницы
В случаях, резистентных к лечению, а также частых рецидивах заболевания, применяется флуконазол и итраконазол перорально совместно с местными противогрибковыми препаратами. Особое внимание следует обратить на поддержание правильной интимной гигиены половых органов. Забота о чистоте и сухости интимных зон является важным фактором, способствующим лечению. Используйте мягкие моющие средства, которые содержат бактерии молочной кислоты. Применение народных средств не гарантирует лечение грибковых инфекций.
Лечение кандидоза необходимо обоим партнерам, даже при отсутствии признаков заболевания у одного из них. Сахарный диабет представляет собой заболевание, которое предрасполагает к развитию многих патологий. К таким пациентам необходимо очень внимательно подойти при лечении различных воспалительных заболеваний, в том числе молочницы.
При лечении кандидоза у больного сахарным диабетом, необходимо учитывать взаимодействие, побочные эффекты применяемых препаратов, а также предпочтения пациента. Только таким образом можно предотвратить осложнения в виде распространения грибковой инфекции на соседние, а также отдаленные органы.
Профилактика кандидозов и контроль гликемии
Компенсация сахарного диабета и предупреждение развития осложнений, в том числе развития кандидозов, заключается в правильном контроле уровня глюкозы в крови.
Признаки контролируемого сахарного диабета:
- концентрация гликированного гемоглобина HbA1c составляет =< 6,5%, у пациентов с высоким риском гипогликемии <7,5%.;
- гликемия натощак 70-110 мг/дл (3,9-6,1 ммоль/л);
- гликемия через 120 минут после еды <140мг/дл (<7,8 ммоль/л).
Рекомендуется самоконтроль концентрации глюкозы в крови не менее 4-6 раз в сутки. Для терапии и профилактики микозов влагалища у пациенток с сахарным диабетом требуются усилия как со стороны гинеколога, так и со стороны самой женщины. Только взаимодействие врача с пациентом гарантирует эффективную профилактику заболевания.
ОНЛАЙН-ЗАПИСЬ в клинику ДИАНА
Вы можете записаться по бесплатному номеру телефона 8-800-707-15-60 или заполнить контактную форму. В этом случае мы свяжемся с вами сами.
Если вы нашли ошибку, пожалуйста, выделите фрагмент текста и нажмите Ctrl+Enter
Поделиться ссылкой:
Источник
Что это такое?
Гестационный сахарный диабет (ГСД) – нарушение обмена глюкозы в организме беременной женщины. Он сопровождается повышенным содержанием глюкозы в крови и развивается строго во время беременности у пациенток, которые до этого были здоровы. Заболевание возникает только в период беременности и зачастую проходит после родов.
В чем его причина?
Сахарный диабет у беременных развивается из-за гормонального взрыва, связанного с вынашиванием ребенка. Поступающий в кровь гормональный коктейль (кортизол, хорионический гонадотропин, эстрогены и прогестерон) тормозит действие инсулина, который обязан обеспечивать поступление глюкозы из крови в клетки. Происходит это потому, что организм пытается сэкономить глюкозу для растущего плода и провоцирует «инсулиновую резистентность», когда клетки матери перестают реагировать на обычное количество инсулина. В ответ на возрастающее количество глюкозы в крови поджелудочная железа должна вырабатывать больше инсулина, но иногда она не справляется. Возникает гестационный диабет.
До 39% всех беременностей осложнены ГСД.
Кто в группе риска
| Фактор риска | Последствия |
| Возраст матери — старше 40 лет | Крупный плод |
| Ожирение матери, или избыток массы тела | Многоводие |
| Гестационный диабет в анамнезе | Избыточная прибавка веса во время текущей беременности |
| Ранний или поздний гестозы в анамнезе | Врожденные пороки развития плода |
| Сахарный диабет у ближайших родственников | Выделение глюкозы с мочой |
| Выкидыши или мертворождения в анамнезе | |
| Заболевания и состояния, которые могут провоцировать развитие диабета (метаболический синдром, синдром поликистозных яичников, повышенное артериальное давление, высокий уровень холестерина) | |
| Многоплодная беременность |
Чем опасен ГСД?
ГСД может стать причиной различных осложнений беременности, что опасно как для матери, так и для ребенка.
Опасность ГСД для матери
Риск для здоровья будущей матери связан с избытком глюкозы в крови и ее отложением в тканях и органах. Как и любая разновидность сахарного диабета, ГСД может способствовать возникновению:
- Диабетической ретинопатии – поражению сосудов и рецепторов сетчатки с постепенным ухудшением зрения (рис. 1).
- Диабетической нефропатии – повреждение клубочкового и канальцевого аппарата почек, в котором плазма крови фильтруется с образованием мочи. В результате развивается хроническая почечная недостаточность.
- Артериальной гипертензии – повышенное давление, возникающее из-за поражения сосудов, почек и изменения гормонального фона с развитием диабета. Все это увеличивает риск прерывания беременности и появления отклонений у плода.
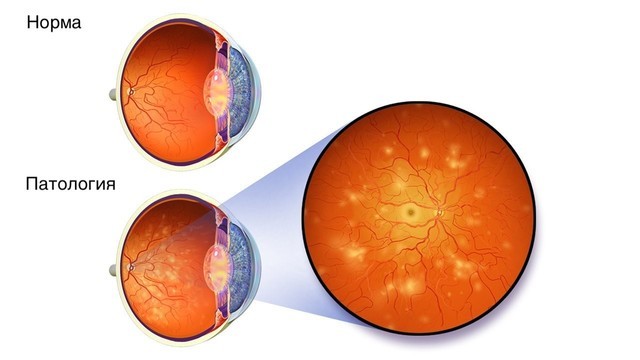 Рисунок 1. Диабетическая ретинопатия. Источник: WikiMedia
Рисунок 1. Диабетическая ретинопатия. Источник: WikiMedia
Риск для ребенка
Повышенное содержание глюкозы в крови беременной женщины может навредить не только ей самой, но и будущему ребенку, способствуя:
- диабетической фетопатии (нарушение обмена углеводов у будущего ребенка, которое может перейти в неонатальный, младенческий сахарный диабет);
- рождению крупного плода – макросомии (увеличивает риск кесарева сечения и травм ребенка при родах);
- неонатальной гипогликемии (низкий уровень сахара в крови новорожденного и дыхательные нарушения, что может привести к его смерти);
- внутриутробной гибели плода (это самое страшное последствие ГСД);
- многоводию (опасно преждевременными родами, неправильным положением плода, выпадением петель пуповины и их пережатию, отслойке плаценты при разрыве плодных оболочек);
- увеличению размеров печени и сердца у плода.
- нарушению роста и развития ребенка уже после рождения.
ГСД также увеличивает риск выкидыша – сосуды плаценты «пропитываются» глюкозой, что ведет к нарушению кровотока и гипоксии (кислородному голоданию) плода, что провоцирует преждевременную родовую активность матки.
Симптомы
Клиническая картина гестационного сахарного диабета довольно скудна, женщина может и вовсе не предъявлять никаких жалоб. Стоит обратить внимание на такие признаки:
- Немотивированная слабость,
- Жажда, сухость во рту,
- Частое мочеиспускание,
- Нечеткость зрения.
Диагностика
Диагностика гестационного диабета не представляет особой сложности. Она основана на определении уровня глюкозы в крови и анализе других показателей углеводного обмена.
К какому врачу обратиться?
После того, как женщина узнала о своей беременности, ей следует пойти в женскую консультацию и встать на учет. Терапевт или акушер-гинеколог во время первого приема расскажут, какие обследования и в каком объеме ей предстоят до родов.
Анализы и их показатели
Обычно при постановке на учет, на сроке 10-13 недель, все женщины проходят скрининг здоровья, который должен выявить основные отклонения беременности, включая нарушения углеводного обмена. В рамках этого скрининга проводят исследование уровня гликированного гемоглобина, а также исследование глюкозы венозной плазмы натощак и в течение дня. Этот анализ позволяет определить, был ли сахарный диабет у женщины до беременности. Чтобы диагноз подтвердили, значение гликированного гемоглобина должно превышать 6,5%.
Между 24 и 28 неделями беременности женщинам, у которых никаких отклонений ранее обнаружено не было, делают повторный тест: на определение гестационного диабета (рис. 2). Называется этот анализ «глюкозотолерантный тест» и проводится по следующей схеме:
- Утром женщина сдает кровь на глюкозу натощак,
- Затем ей дают выпить концентрированный раствор глюкозы (75 г глюкозы),
- Через 1 и 2 часа после нагрузки (выпитого раствора) проводят повторное исследование крови.
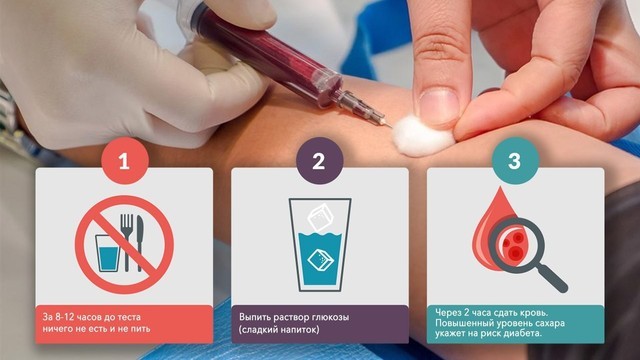 Рисунок 2. Проведение глюкозотолерантного теста. Источник: СС0 Public Domain
Рисунок 2. Проведение глюкозотолерантного теста. Источник: СС0 Public Domain
Результаты теста считаются положительными, если обнаружен хотя бы один из перечисленных признаков:
- Уровень глюкозы натощак выше 5,1 ммоль/л,
- Уровень глюкозы через 1 час после нагрузки выше 10,0 ммоль/л,
- Уровень глюкозы через 2 часа после нагрузки выше 8,5 ммоль/л.
Важно! Для диагностики ГСД подходит ТОЛЬКО глюкозотолерантный тест. Тест на гликированный гемоглобин не применяют, так как это исследование часто дает ложноотрицательный результат. Кроме того, с его помощью нельзя отследить степень повышения глюкозы в крови после приема пищи.
Есть ли противопоказания к проведению теста?
Да, есть. Абсолютные и относительные.
К абсолютным противопоказаниям относятся:
- Аллергия и/или непереносимость глюкозы,
- Сахарный диабет в острой фазе (тогда тест не нужен),
- Заболевания желудочно-кишечного тракта, при которых нарушается нормальное всасывание глюкозы (обострение панкреатита, операции на желудке).
Относительные (временные) противопоказания:
- Ранний токсикоз (гестоз) беременных,
- Обострение хронических заболеваний
Важно! Вовремя определить наличие ГСД очень важно. Скрининг рекомендован всем беременным женщинам. Глюкозотолерантный тест не вредит печени, этого тестирования не следует бояться.
При постановке диагноза ГСД иногда прибегают к дополнительным исследованиям, в их числе:
- Общий анализ мочи (глюкозурия – обнаружение глюкозы в моче, которой в норме там не должно быть, а также кетоновые тела – продукты нарушенного метаболизма глюкозы),
- УЗИ плода (наличие фетопатии – нарушений развития плода).
Лечение во время беременности
Терапия ГСД – задача сложная и комплексная. Препараты подбираются так, чтобы не нанести вред плоду. А лечение при необходимости может продолжаться и после родов.
Диета
Соблюдение особого режима питания – это первая ступенька на пути к избавлению от диабета беременных. Медикаментозное лечение ГСД не будет эффективным без соблюдения диеты. На что нужно обратить внимание:
- Необходимо исключить быстрые углеводы (сладости, выпечку, белый хлеб, пирожные, фрукты), а также ограничить жиры,
- Приемов пищи должно быть несколько, питаться следует каждые 2-3 часа,
- Следует потреблять достаточно белка и сократить потребление продуктов с высоким содержанием крахмала (рис, хлеб, макаронные изделия, картофель, кукуруза),
- Полезным будет увеличение потребления овощей и зелени, растительных масел и других продуктов, богатых ненасыщенными жирами,
- Важно соблюдать баланс белков, углеводов и жиров, а также следить за калорийностью своего рациона.
Важно! Нельзя самостоятельно назначать себе диету! Она должна быть составлена специалистом с учетом потребностей будущей мамы и малыша.
Помимо изменений в рационе, включите в свой распорядок дня умеренную регулярную физическую активность. Занимайтесь не менее 150 минут в неделю, очень полезно плавание.
Отслеживание содержания сахара в крови
Второй шаг в борьбе с ГСД – это ежесуточный контроль сахара в крови. Он нужен, чтобы понять, помогает ли диета.
Чтобы определять у себя глюкозу, не нужно ходить к врачу, для это существует специальный прибор – глюкометр (рис.3).
 Рисунок 3. Комплект из глюкометра, ручки для прокалывания кожи, набора тест-полосок и иголок для ручки-картриджа. Источник: WikiMedia
Рисунок 3. Комплект из глюкометра, ручки для прокалывания кожи, набора тест-полосок и иголок для ручки-картриджа. Источник: WikiMedia
С его помощью больные с ГСД проверяют свои показатели глюкозы натощак и через 1-2 часа после еды каждый день в течение недели, занося полученные данные в журнал. Исходя из полученных результатов врач-эндокринолог решает, потребуется ли медикаментозное лечение, или ГСД уже взят под контроль с помощью ограничений в питании. Лекарства назначают, если одна треть или более результатов говорят о содержании глюкозы:
- натощак – более 5,3 ммоль/л,
- через час после еды – более 7,2-7,8 ммоль/л,
- через 2 часа после еды – более 6,5 ммоль/л.
Иногда врач также просит вести дневник артериального давления, массы тела и питания. Контролировать сахар также можно в моче, используя тест-полоски.
Важно! Уже появились приборы без иголки – ее заменяет датчик в виде пластыря, который наклеивают на кожу. Глюкометр считывает его показания в непрерывном режиме. Можно настроить прибор так, чтобы данные шли на мобильный телефон или сразу отправлялись врачу.
Медикаментозное лечение: инсулин
Для контроля уровня гликемии назначают сахароснижающие препараты:
- При неконтролируемой гликемии и наличии фетопатии в первую очередь применяют инсулин. Он безопасен для плода, дозу и режим введения устанавливает эндокринолог в индивидуальном порядке.
- В некоторых случаях для лучшего контроля гликемии устанавливают инсулиновую помпу.
- Применяют таблетированные сахароснижающие препараты строго по показаниям.
Во время лечения контроль сахара в крови не прерывают, все данные о дозах препаратов и содержании глюкозы в крови записывают, чтобы врач мог корректировать схему их приема.
Важно! Инсулин считают лучшим средством лечения ГСД. На сегодняшний день нет достаточно данных, чтобы судить об отложенных эффектах других сахароснижающих препаратов.
Роды при ГСД
Гестационный диабет не мешает естественным родам и не является показанием к кесареву сечению. Рожать следует не позднее 38–39 недель беременности. Кесарево сечение выполняют по стандартным показаниям:крупный плод, его тяжелая патология, узкий таз и т.д. Дополнительными показаниями являются выраженные признаки диабетической фетопатии.
После родов
Гестационный диабет – заболевание, характерное для беременности. После родов ГСД проходит, так как гормональный фон нормализуется.
Однако нельзя забывать, что ГСД служит фактором риска развития сахарного диабета 2 типа и повторного заболевания во время следующей беременности.
Сразу после родов, если была назначена инсулинотерапия, она отменяется. В течение первых дней уровень глюкозы контролируют путем забора венозной крови. Если никаких отклонений нет, через 6–12 недель после родов проводят глюкозотолерантный тест, чтобы исключить диабет 2-го типа.
Если во время беременности был диагностирован ГСД, необходимо соблюдать диету и заниматься дозированными физическими нагрузками. В остальном нет никаких ограничений, после ГСД можно кормить грудью как обычно.
Прогноз
Своевременная терапия ГСД с помощью инсулина сокращает риск развития осложнений на 98%. Тяжелые последствия после болезни наблюдаются, если вовремя не поставлен диагноз и лечение отсутствует.
Важно! ГСД протекает незаметно, но может нанести большой вред ребенку, став причиной:
- различных пороков развития плода,
- Макросомии (крупные размеры плода),
- Гипогликемии и дыхательных нарушений у новорожденного,
- Сердечно-сосудистых и неврологических заболеваний,
- Метаболического синдрома (нарушение углеводного обмена).
Самый страшный исход – внутриутробная гибель плода и выкидыш.
Однако, ГСД увеличивает риск развития диабета первого и второго типа в будущем. Вероятность развития сахарного диабета 1 типа составляет 5,7% в течение последующих 7 лет, 2 типа – вплоть до 50%.
У ребенка, родившегося у матери с ГСД, также повышен риск ожирения и возникновения сахарного диабета.
Профилактика
Основная мера профилактики ГСД – контроль веса и тщательное планирование беременности.
Ожирение является одним из главных факторов риска развития ГСД. Чем больше жира в организме, тем в меньшей степени его клетки становятся отзывчивыми на команды инсулина захватить из крови глюкозу.
Важно! Пытаться похудеть во время беременности не стоит. Вы должны есть достаточно, чтобы плод не пострадал от недостатка нутриентов.
Заключение
Итак, что необходимо запомнить о гестационном сахарном диабете:
- ГСД – заболевание, затрагивающее исключительно беременных женщин. После родов оно проходит.
- ГСД несет существенные риски осложнений как для матери, так и плода.
- Заболевание поддается профилактике – рекомендуют контролировать вес и тщательно планировать беременность.
- Сахарный диабет беременных не является абсолютным показанием для кесарева сечения.
- Если поставлен диагноз ГСД – не паниковать! Следуйте рекомендациям врача, следите за уровнем глюкозы, артериальным давлением, ведите дневник питания, а также не забывайте об умеренных физических нагрузках (ходьбы будет достаточно).
Источники
- Gestational Diabetes Mellitus // American Diabetes Association Diabetes Care 2003 Jan; 26(suppl 1): s103-s105. https://doi.org/10.2337/diacare.26.2007.S103
- Thomas R. Moore. Maternal Morbidity. Diabetic retinopathy // Medscape. – 2020
Источник
