Молочница на яичках у ребенка
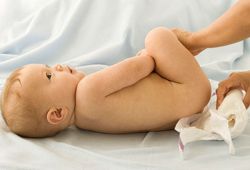
Сыпь в паховых складках, белесый налет с неприятным запахом на слизистой – именно так выглядит молочница у ребенка в паху. Важно отметить, что недуг подлежит обязательному лечению, иначе заболевание может перетечь в хроническую форму.
Причины возникновения
Молочница (кандидоз) – одна из форм проявления активности дрожжеподобных грибков рода Candida: пока еще слабый иммунитет не справляется с их интенсивным размножением. Можно выделить несколько основных факторов, способствующих проявлению молочницы у ребенка в паху.
Причины следующие:
- Груднички чаще всего заражаются от мамы во время родов, если она не вылечила кандидоз. Риск подобного заражения от медицинского персонала родильного дома также не исключен.
- Использование общих пеленок, сосок, бутылочек или посуды, контакт с больными детьми часто приводят к ускоренному делению грибов (доказанный факт).
- Нахождение в мокрых подгузниках и пеленках создает идеальную среду для развития патогенной микрофлоры, к которой относится и молочное заболевание.
- Наличие хронических или острых болезней и состояний, приводящих к снижению иммунитета (дисбактериоз, авитаминоз, сахарный диабет, простудные заболевания), а также патологии развития ребенка.
- Гормональная перестройка организма способна ослабить иммунитет ребенка, а значит, – сделать его более уязвимым для возбудителей кандидоза.
- Частое употребление сладких продуктов и напитков ускоряет деление дрожжеподобных грибов, что даже при минимальном снижении иммунитета может привести к молочнице.
- Прием антибиотиков (относится к детям постарше), которые губительным образом сказывается на микрофлоре кишечника, и часто являются следствием иммунного сбоя.
Молочница в паховой области у ребенка чаще всего выступает следствием некупированных симптомов грибковой инфекции полости рта, которые, развившись, могут поразить ногти, кожу, паховую область, ягодицы и внутренние органы. Поэтому очень важно при первом же подозрении на кандидоз обратиться к врачу – лечение ребенка самостоятельно может перевести заболевание в устойчивое хроническое течение.
Чтобы не пропустить начало развития кандидоза в паховой области у деток, рекомендуется тщательно осматривать кожные покровы и слизистые после купания.
Симптомы и признаки
Часто начинающаяся молочница не вызывает жалоб, поэтому первые симптому могут остаться незамеченными родителями. Однако к тому времени, как кандидоз поражает паховую область, признаки заболевания видны невооруженным глазом.
Симптомы кандидоза в паху:
- зуд, жжение и сильный дискомфорт;
- отечность наружных половых органов;
- покраснения, мокнущие пятна с четкими контурами;
- мелкая сыпь с белой верхушкой в паховых складках, на ягодицах и внизу живота;
- белый налет на слизистой половых органов со специфическим запахом;
- белые выделения, по консистенции напоминающие творог, из влагалища или уретры.
Примерно так выглядит кандидоз у детей в паху. Вдобавок к этому молочница может сопровождаться повышением температуры, капризностью, апатией, снижением аппетита.
Молочница у детей в паху на фото
А теперь вашему вниманию предлагается несколько фото. Молочница у детей в паху имеет именно такой вид:
Лечение молочницы у ребенка в паху
Чтобы избавить малыша от кандидоза, избежав дальнейших рецидивов, прежде всего, нужно уделить внимание иммунитету «молодого пациента». Прием витаминов, грамотное кормление и соблюдение гигиены способны помочь надолго забыть о заболевании.
Для лечения молочницы у ребенка в паху применяют препараты для общего и местного лечения, а также более щадящие, но и менее эффективные народные методы лечения.
Лекарственные препараты
При незначительном поражении кожи грибком существует вероятность, что победить болезнь получится, применяя лишь местные средства.
В этом случае кожу и слизистые ребенка рекомендуется обрабатывать растворами, оказывающими противогрибковый и дезинфицирующий эффект (Мирамистин, Фукорцин), и наносить противогрибковые мази, в состав которых входит кортизон, нистатин, производные имидазола (Миконазол, Эконазол, Полижинакс, Натамицин, Кетоконазол, Пимафуцин, Нистанин, Клотримазол, Леворин, Тербинафин, Амфотерицин В). Препараты и схемы лечения будут отличаться в зависимости от тяжести состояния и возраста ребенка.
Обычно курс лечения кандидоза у детей в паху занимает от 5 до 10 суток. Следует помнить, что незнакомый препарат может обладать рядом противопоказаний и вызвать неожиданные побочные эффекты. Поэтому лечение молочницы должно проходить строго под наблюдением педиатра, который грамотно назначит медикаментозное лечение, исключив возможные риски осложнения.
Так, нежелательно использование при лечении раствора зеленки, который пересушивает нежную кожу ребенка, раствора Тетрабората натрия, обладающего токсическим действием (до 1 года) и Флуконазола, рекомендованного к применению после 18 лет.
В случае, когда заболевание вступило в среднюю или позднюю стадию, ребенку назначается системное лечение. Узконаправленная противогрибковая терапия в данном случае гораздо предпочтительнее, поскольку комплексные средства негативно влияют на микрофлору кишечника и желудка. Параллельно с противогрибковыми препаратами назначается прием пробиотиков, витаминов группы B, и витамина C, а также другие лекарства, повышающие иммунитет.
Если использование медикаментов нежелательно (аллергические реакции, возраст до 6 месяцев), на помощь придет лечение народными средствами, которые исключительно в редких случаях могут оказать вред.
Народные средства
Среди народных средств, применяемых при лечении молочницы у ребенка в паху, наиболее эффективными считаются:
- обработка кожи 2-3 раза в день слабым содовым раствором (1 ч.л. соды на 1 стакан воды);
- обработка кожи в паховых складках, низа живота и между ягодиц дезинфицирующим настоем ромашки, зверобоя, календулы и шалфея от 3 до 6 раз в день (чайная ложка сухого сырья (или 1 фильтр-пакет) заливается стаканом кипятка и настаивается в течение 30 минут);
- компрессы с каланхоэ – выдавить немного сока растения на бинт, прикладывать к поврежденной коже 2-3 раза в день на 10 минут.
Комбинирование противогрибковых медицинских препаратов со средствами народной медицины оказывает усиленное воздействие на болезнь, что приводит к скорейшему выздоровлению и снижает частоту рецидивов кандидоза у малышей.
Немалое значение имеет и профилактика появления и развития молочницы.
Профилактика
Принятие некоторых профилактических мер недопущения кандидоза – более простой путь, чем выяснение причин, откуда у ребенка молочница в паху и чем лечить это заболевание. Прежде всего, будущей маме стоит сдать анализ на кандидоз влагалища, и при положительном результате вылечить его, чтобы исключить возможность заражения плода. Тщательное соблюдение гигиены позволит избежать проявлений молочницы у малыша: чистые бутылочки, соски и посуда, а также руки и грудь мамы не позволят развиться заболеванию.
Грудное вскармливание малышей оказывает благотворное влияние на их иммунитет. Детям постарше во избежание кандидоза рекомендовано полноценное питание с исключением быстрых углеводов и сахара. Положительно скажется на иммунитете употребление кисломолочных продуктов и прием витаминов (особенно группы B), закаливание и постоянный уход за кожей и слизистыми ребенка. К последним относятся частая смена подгузников и купание с последующим тщательным вытиранием кожи. Детские присыпки и тальк помогут избежать опрелостей, которые также могут спровоцировать кандидоз паховой области.
Ребенка постарше необходимо приучить к соблюдению гигиены после посещения туалета и ежедневной смене нижнего белья. При этом белье лучше выбирать из натуральных тканей и стирать в горячей воде или утюжить после высыхания. Прием антибиотиков в детском возрасте желательно избегать. Если же лечения этими препаратами не избежать, стоит сразу после антибиотикотерапии провести курс восстановления микрофлоры желудка и кишечника ребенка.
Ну и самое главное для профилактики кандидоза ребенка – повышение его иммунитета.
Источник
30.01.2017
 Паховый кандидоз у ребенка развивается от воздействия условно — патогенных грибков рода кандида, отчего происходит название заболевания.
Паховый кандидоз у ребенка развивается от воздействия условно — патогенных грибков рода кандида, отчего происходит название заболевания.
Эти грибки имеют несколько подвидов и в определенном количестве присутствуют на всех слизистых поверхностях в организме. В народе это заболевание носит простое название – молочница.
Патология не имеет отношения к молоку матери и называется так из-за схожести выделений с творожными и молочными останками.
Молочница у детей в паховой области возникает независимо от возраста ребенка – будь то грудничок или уже умеющий ходить малыш. Если вовремя выявить и заняться лечением молочницы у ребенка, то лечение происходит быстро и эффективно.
Причины развития кандидоза в паху
Кандидоз не возникает просто так, заболевание имеет свою причину. В основном рост условно-патогенного грибка рода кандида, располагающегося на слизистых, подавляется другими бактериями. Если же по какой-либо причине их рост не останавливается естественными процессами жизнедеятельности микроорганизмов, грибки начинают активно размножаться. Появление молочницы в детском возрасте связано с такими факторами:
- Пониженный уровень иммунитета. Слабый уровень сопротивляемости организма дает грибку преимущество для распространения.
- Хронические заболевания. Опять–таки по тем же причинам, указанным выше – длительное ослабление организма.
- Прием медицинских препаратов, действие которых способствует развитию грибка (антибиотики, мази гормонального характера, цитостатики). Некоторые лекарства способны вызывать кандидоз.
- Неправильное питание или неверный ввод прикорма. Факторы питания являются одними из основных возможных, поскольку меняется микрофлора организма ребенка.
- Дисбактериоз. Наличие или отсутствие молочницы зависит от уровня влияния бактерий в организме.
Молочница половых органов свидетельствует о нарушениях в деятельности организма ребенка.
Возможно заражение ребенка при проходе сквозь родовые пути уже болеющей матери. Несоблюдение гигиены при родах способно быть причиной кандидоза. Это относится не только к матери ребенка, но к медперсоналу и вещам, которые применяются к новорожденному. Дополнительными факторами могут быть проблемы с кровью и неправильная работа щитовидной железы. Иммунитет находится в процессе формирования, а организм крохи слаб и не может справиться с сильной атакой грибков.
Симптомы молочницы
Молочница половых органов у детей проявляется на разных стадиях. Сначала коже в области поражения свойственна сухость, затем в связи с развитием заболевания появляются:
- Красные небольшие пятна с различимыми границами.
- Окантованные пузырьки с жидкостью.
- Пятна, с серовато-белым налетом, соединившиеся вместе и причиняющие дискомфорт.
- Покраснения и отечность половых органов. Малыш ощущает неприятное жжение и зуд. Сверху покрасневшей и сморщенной слизистой образуется серовато-белая пленка, налет или выделения в виде хлопьев, имеющие специфический запах.
- Внизу живота, в области складок паха и меж ягодиц наблюдается белая сыпь, которая способна трансформироваться в болевые язвочки.
- Для девочек характерны творожистые выделения с кисловатым запахом из влагалища, а у мальчиков из уретры наблюдаются густые и беловатые выделения из уретры.
Ребенок не может заявить о дискомфорте или неудобствах. Ощущая неприятные для него зуд и жжение, он становится беспокойным и начинает капризничать.
Лечение молочницы у детей
 Избавление от патологии у детей происходит комплексно, а сопровождающие заболевания лучше излечить как можно быстрее. Устраняя основные причины стоит прибегнуть к укреплению иммунитета, посредством принятия курса витаминов, а антибиотики следует вообще исключить.
Избавление от патологии у детей происходит комплексно, а сопровождающие заболевания лучше излечить как можно быстрее. Устраняя основные причины стоит прибегнуть к укреплению иммунитета, посредством принятия курса витаминов, а антибиотики следует вообще исключить.
Еще возможно применение дополнительных мер воздействия на патологию (например народные методы), которые в будущем будут применимы в профилактических целях для предотвращения повторного возникновения молочницы.
Основной способ лечения кандидоза у детей – медикаментозный, то есть принимая таблетки внутрь. Дополнительно применяется лечение локализовано (местное), когда для пораженного участка применяются противогрибковые средства. Выбирая медикаменты, важно быть в курсе общего состояния ребенка, поскольку в некоторых лекарствах присутствует часть антибиотиков. Если дополнительных заболеваний не обнаружено, то лечение стоит проводить препаратами узкого противогрибкового спектра действия, взамен комплексного, которое причинит некий вред микрофлоре и может устранить полезные для ребенка бактерии.
Выбор соответствующего препарата должен осуществлять доктор, основываясь на состоянии пациента. Большое количество препаратов имеет характерные противопоказания и побочные эффекты, поэтому перед курсом лечения нужно учитывать, что лекарства для взрослых будут влиять на ребенка совершенно иначе.
Молочница у детей в паховой области на ранних стадиях имеет простое лечение, в основу которого входят такие препараты:
- канизон или клотримазол;
- флуконазол;
- мирамистин в виде геля или крема;
- пимафуцин, применяемый уже в подростковом возрасте;
- иногда рекомендуется нистатин.
Применение медпрепаратов должно осуществляться по инструкции, назначенной врачом. В основном лечение занимает около недели – двух, однако не следует терять бдительности, а нужно внимательно наблюдать за тем, как на лечение реагирует организм. Если возникли проблемы: аллергическая сыпь или раздражения, стоит прекратить применение препарата и проконсультироваться с педиатром, рассказав ему о наличии побочных действий.
В основном детям не рекомендовано применение системных противогрибковых препаратов, таких как инъекционные растворы или таблетки, а применяются гели, мази и аэрозоли. При генерализованном кандидозе в области паха с общей интоксикацией (отравлением) организма допустимо применение противогрибковых антибиотиков, применяемых внутривенно и внутрь через рот.
Стоит ввести пробиотики для поддержания микрофлоры, укрепить иммунитет курсом витаминов, и стимулировать его специальными препаратами.
При лечении необходимо предпринять ряд мер, направленных на улучшение его эффективности:
- Измените рацион ребенка, исключив кондитерские изделия, сдобу и мучное, хлеб, мед и все сахаросодержащее. Взамен обогатите питание белками и витаминами. При кормлении грудью это относится и к маме.
- Возможно прекращение использования памперсов, поскольку синтетика способствует потоотделению, что улучшает условия для развития грибка.
- Старайтесь не утеплять ребенка чрезмерно, эти действия могут стать причиной иных заболеваний.
Лечение народными методами
 Лечить молочницу паховой зоны у детей можно с помощью народных методов, которые станут прекрасным дополнительным средством устранения и профилактики кандидоза при основном лечении.
Лечить молочницу паховой зоны у детей можно с помощью народных методов, которые станут прекрасным дополнительным средством устранения и профилактики кандидоза при основном лечении.
Благоприятное воздействие оказывают ванночки из трав. Аптечная ромашка, календула, тысячелистник, шалфей идеально подходят для этого. Отвар таких трав снимает раздражение, оказывая уничтожающее воздействие на грибок. В
анночки не должны быть горячими или холодными. Стоит проконсультироваться с доктором во избежание появления аллергических реакций на коже.
Еще эффективным средством при борьбе с кандидозом являются компрессы на отварах лечебных трав. К пораженным участкам следует прикладывать кусочек бинта или ватный тампон, смоченный в соку каланхоэ или пропитанный отваром листьев эвкалипта.
Лечение молочницы у детей в паховой области осуществляется при помощи препаратов:
- Содовый раствор. Сода известна своим антигрибковым действием.
- Бура в глицерине. Тоже является эффективным препаратом для лечения кандидоза.
- Травы, лекарственные цветы и мед (только при отсутствии аллергических реакций).
Не забывайте! Все средства народной медицины применимы только после того, как их разрешит лечащий доктор.
Профилактика
Избежать возвращения молочницы поможет принятие профилактических мер, осуществление которых легче повторного лечения.
Некоторые методы профилактики кандидоза у детей:
- Следите за сухостью кожи своего крохи, а после ванны протирайте кожу. Сами водные процедуры, лучше осуществлять в отдельной детской ванночке, а после – пользоваться детской присыпкой или тальком.
- Вовремя обращайте внимание на развитие заболеваний у ребенка, эффективно устраняйте их.
- Не допускайте переохлаждения ребенка. Укрепляйте иммунитет, принимайте витамины и проводите закаляющие процедуры.
- Постельное белье и полотенца лучше стирать часто (хотя бы раз в неделю), эти вещи должны быть сугубо личными.
- Ежедневная смена нижнего белья, состоящего из хлопчатобумажной ткани, которая позволяет коже «дышать».
- Средства гигиены, способные изменить кислотно-щелочную среду не должны применяться.
- Посещать врача и проводить осмотр возможных заболеваний. Заботится об общем состоянии ребенка.
Источник
(1) Спермограмма по точным критерия Крюгера + MAR-тест – сперма
(2) УЗИ предстательной железы, органов мошонки
(3) Посев отделяемого МПО на микрофлору и чувствительность к антибиотикам – сперма
(4) Анализы – кровь натощак
4.1. ФСГ
4.2. ЛГ
4.3. Эстрадиол
4.4. Тестостерон
4.5. Пролактин
4.6. ВИЧ ½ (Антиген+Антитела), сифилис, гепатит В, С
4.7. Ингибин В
4.8. АСАТ (антиспермальные антитела)
(5) Определение ДНК микроорганизмов, вызывающих наиболее распространенные инфекции передаваемые половым путем (ИППП)
(6) Посев на флору и АЧ – секрет простаты
(7) Общий анализ крови
_______________________________________________________________________________
Остановимся на каждом пункте подробнее (много букв!):
(1) Спермограмма по точным критерия Крюгера
В 1987 году Крюгер (Kruger) предложил нормальными считать сперматозоиды, проникшие через цервикальный канал за 8 часов. Такой подход обусловлен тем, что данные спермии прошли сложный путь самостоятельно и могут считаться нормальными. Любые пограничные изменения следует относить к патологии. Жесткие медицинские требования к оценке жизнеспособности спермиев приняты в связи со сведениями относительно морфологической классификации сперматозоидов в отношении их оплодотворяющей способности. Строгие критерии отбора предъявляются к большинству морфологических форм, так как они приняты исследователями свойств эякулята.
В последних, утвержденных ВОЗ нормах спермограммы, фигурирует именно оценка морфология по Крюгеру.
Параметры нормального эякулята
Представления о том, какими характеристиками обладает эякулят фертильного мужчины, менялись с течением времени. Общая тенденция состоит в «ослаблении» норм фертильного эякулята. Предложения разных авторов по нормам объема эякулята, концентрации и подвижности сперматозоидов представлены в таблице
Автор | Год | Объем, мл | Концентрация, млн/мл | Подвижность, % |
Davis | 1943 | 4 | 60 | 80 |
Sharren | 1972 | 2 | 40 | 70 |
Eliasson | 1981 | 2 | 20 | 50 |
Bustos-Obregon | 1981 | 1,5 | 20 | 40 |
Van Zyl | 1976 | 2 | 10 | 30 |
Нормы ВОЗ | 1999 | 2 | 20 | 50 |
Нормы ВОЗ | 2010 | 1,5 | 18 | 32 |
В настоящее время в России (а также в СССР в прошлом) не существует специальных документов Минздравсоцразвития, устанавливающих нормы фертильного эякулята. Медицинские учреждения в праве оценивать фертильность эякулята по собственным нормам. Большой популярностью среди врачей пользуются нормы, предложенные Всемирной Организацией Здравоохранения. Распространенность норм ВОЗ настолько велика среди врачей, что нормы ВОЗ могут считаться общепризнанными в настоящее время, а книга «Руководства ВОЗ по лабораторному исследованию эякулята человека и взаимодействия сперматозоидов с цервикальной слизью» является наиболее авторитетным изданием, посвященным правилам проведения спермограммы.
В последнем издании «Руководства ВОЗ по лабораторному исследованию эякулята человека и взаимодействия сперматозоидов с цервикальной слизью» (Cambridge University Press, 1999 год) предложены следующие нормативные показатели фертильного эякулята:
Показатель | Значение |
Объем | 2 мл и более |
pH | 7,2 и более |
Концентрация сперматозоидов | 20 млн/мл и более |
Общее количество сперматозоидов | 40 млн и более |
Подвижность сперматозоидов | 50 % или более подвижных (категории A+B)или 25 % или более с поступательным движением (категория A) в течение 60 мин после эякуляции |
Жизнеспособность сперматозоидов | 50 % и более живых |
Концентрация лейкоцитов | менее 1 млн/мл |
Антиспермальные антитела | менее 50 % сперматозоидов, ассоциированных с АСАТ, выявленных методами MAR, либо ImunnoBeat |
ВОЗ не дает специальных рекомендаций относительно нормы количества сперматозоидов с нормальной морфологией, указывая на то обстоятельство, что исследования нормативных значений сперматозоидов находятся пока в стадии проведения.
Нормы ВОЗ 2010 года
В 2010 году Всемирная Организация Здравоохранения (ВОЗ) внесла новые изменения в референсные значения показателей эякулята, изменив методику его обработки и исследования. В последнем, 5 издании «WHO laboratory manual for the examination and processing of human semen», изменены нормы количества и подвижности сперматозоидов, количества нормальных форм сперматозоидов. Так, например, упразднена классификация подвижных спермиев: по группам а, b, c, d. Вместо этого предлагается классификация сперматозоидов с прогрессивным движением, непрогрессивным движением и неподвижные.
Ниже приводятся нормы показателей эякулята, согласно новейшим рекомендациям ВОЗ 2010 года:
Показатель | Значение |
Объем эякулята, мл | 1,5 и более |
Общее количество сперматозоидов, млн | 39 и более |
Концентрация сперматозоидов, млн в 1 мл | 15 и более |
Общая подвижность сперматозоидов,% | 40 и более |
Сперматозоидов с прогрессивным движением,% | 32 и более |
Жизнеспособность, % | 58 и более |
Морфология: нормальных форм, % | 4 и более |
Анализируя разные литературные источники, нормой сперматозоидов в эякуляте является референсное значение в пределах 30-87%. Такой диапазон допустимых значений в результатах получается в связи с наличием большого количества противоречивых исследований. Некоторые ученые говорят об оплодотворяющих способностях спермы при наличии в ней 15% нормальных сперматозоидов. Другие – утверждают, что для оплодотворения необходимо 80% здоровых спермиев. Такие цифры получены в разных объемах эякулята, что приводит к мысли, что оплодотворение зависит не только от числа нормальных сперматозоидов, но и от общего количества спермы, который выделяется при эякуляции. ВОЗ в руководствах указывает, что in vitro частота оплодотворения снижается, если число морфологических форм в сперме не более 4%.
MAR-тест / норма менее 50%
Доказано, что причиной иммунологического бесплодия мужчин являются антиспермальные антитела, которые образуются на поверхности сперматозоидов. Антиспермальные антитела (иммуноглобулины IgG, IgA и IgM,) образуются у мужчин в яичках и их придатках. Антигеном к этим антителам выступает мембрана сперматозоида. Если антигену не удается обезвредить антиспермальные антитела, то на поверхности сперматозоидов образуется антиспермальная оболочка, которая оказывает тормозящее влияние на сперматозоиды.
МАР-тест позволяет определить наличие или отсутствие антиспермальных антител класса G, которые образуются на поверхности сперматозоидов. Если мужчина сдает обычную спермограмму, то сперматозоиды, покрытые антиспермальными антителами, в анализе расцениваются как нормальные. Но на самом деле они не могут участвовать в оплодотворении. С помощью МАР-теста выявляют титр антител, процентное соотношение сперматозоидов с антиспермальными антителами к общему количеству сперматозоидов. Только благодаря МАР-тесту можно определить точное количество сперматозоидов, способных к оплодотворению.
Показания к проведению анализа МАР-тест:
- наличие агглютинации или агрегации сперматозоидов (по результатам сперматограммы);
- снижение их подвижности и жизнеспособности (по результатам сперматограммы);
- бесплодие у супружеской пары при нормальных показателях стандартного обследования;
- подготовка к экстракорпоральному оплодотворению.
МАР-тест расшифровка
МАР-тест – норма, если в анализе мужчины не выявлены сперматозоиды с антиспермальными антителами. MAR-тест отрицательный, если количество сперматозоидов покрытых антиспермальными антителами не превышает 50%. Это тоже можно расценивать, как МАР-тест – норма. МАР-тест положительный, если количество подвижных сперматозоидов, покрытых антиспермальными антителами, больше 50%. МАР-тест положительный указывает на вероятность иммунологического бесплодия у мужчин. При расшифровке МАР теста учитываются места фиксации антиспермальных антител. Головка сперматозоида является наиболее неблагоприятным местом фиксации.
(2) УЗИ предстательной железы, органов мошонки
УЗИ предстательной железы и семенных пузырьков является методом диагностики заболеваний мужской половой сферы (простатит, нарушения потенции, боли в области промежности, бесплодие)
Подготовка к УЗИ простаты (предстательной железы) и семенных пузырьков
Если УЗИ предстательной железы и семенных пузырьков производится трансректально, за 2 часа перед исследованием рекомендуется сделать клизму с целью очистки прямой кишки.
Если вам предстоит трансабдоминальное УЗИ простаты, то перед исследованием рекомендуется наполнить мочевой пузырь (предварительно выпив 1-1,5 л воды).
Подготовка к УЗИ органов мошонки
УЗИ органов мошонки не требует специальной подготовки. Перед исследованием рекомендуется произвести обычный гигиенический уход за наружными половыми органами.
(3) Посев отделяемого МПО на микрофлору и чувствительность к антибиотикам
Данный тип исследования позволяет определить, преобладает ли условно патогенная флора по своему количеству в сравнении с бактериями нормальной флоры или нет. Если количество условно-патогенной флоры выше, развивается воспаление слизистой уретры (уретрит), цервикального канала (цервицит) и т.д. К патогенным микроорганизмам, вызывающим инфекцию мочевых путей, относятся: стафилококки: золотистый (S.aureus), эпидермальный (S.epidermidis) в количестве более 106-107 КОЕ/мл, сапрофитный (S.saprophyticus), энтерококки (Enterococcus), кишечная палочка (E.coli), цитобактер (Citrobacter), энтеробактер (Enterobacter), протей (Proteus vulgaris), дрожжевой грибок (Candida albicans).
Исследование посева МПО на микрофлору и чувствительность к антибиотикам следует проводить не ранее 10 дней с момента применения антибиотиков и при условии, что последний половой акт был не ранее 24 часов до проведения исследования. При соблюдении этих требований результаты посева будут корректными.
(4) Анализы кровь
ФСГ (фолликулостимулирующий гормон) / норма для мужчин 1,37-13,58 мЕд/л
У мужчин ФСГ является основным стимулятором роста семявыносящих канальцев. ФСГ увеличивает концентрацию тестостерона в крови, обеспечивая тем самым процесс созревания сперматозоидов и мужскую силу. Бывает, что гормон работает во всю силу, но не находится точки, где он востребован. Так случается, когда яички мужчины маленькие или пострадали от какой-то операции или инфекции.
ЛГ (лютеинизирующий гормон) / норма у мужчин 1,8 – 8,16 мЕд/л
У мужчин, стимулируя образование глобулина, связывающего половые гормоны, повышает проницаемость семенных канальцев для тестостерона. Тем самым увеличивается концентрация тестостерона в крови, что способствует созреванию сперматозоидов.
Эстрадиол / норма у мужчин 15-71 пг/мл. Но в некоторых лабораториях допустимые значения могут отличаться и быть в пределах 11,6-41,2 пг/мл.
У мужчин он также вырабатывается, но в значительно меньших количествах. Что делает эстрадиол в мужском организме? Семенники, они же яички, вырабатывают эстрадиол у мужчин
- Увеличивает отложение кальция в костных тканях.
- Участвует в процессах выработки спермы.
- Повышает кислородный обмен.
- Регулирует работу нервной системы.
- Увеличивает свертываемость крови.
- Стимулирует обмен веществ.
- Уменьшает количество «плохого» холестерина, тем самым снижает риск сердечно-сосудистых заболеваний.
Тестостерон / норма у мужчин 11-33 нмоль/л или 300-1000 нг/дл
Мужской половой гормон тестостерон делает мужчину мужчиной. Гормон образуется в яичках и практически не отличается от женского полового гормона эстрогена. Тестостерон по своей сути не устойчив и под влиянием определенных факторов мутирует в женский половой гормон. Вот только обратная мутация невозможна. Тестостерон может исчезнуть даже в результате изменения погоды.
Сперматозоиды рождаются при температуре на три градуса ниже, температуры тела. Нужно исключить из гардероба обтягивающие джинсы и трусы. Яички должны свободно болтаться, поэтому шотландцы и индусы не носят трусов (мы не индусы, конечно, без трусов не получится – одолжите у папы его семейники ) :))
Регулярный перегрев яичек может привести к аденоме предстательной железы и простатиту. Запомните – тестостерон ошибок не прощает! Пересмотрите свой рацион питания, не вся пища благотворно сказывается на мужской потенции. Кислые и продукты, содержащие эстрогены, переводят гормон тестостерон в женский половой гормон
Пролактин / норма для мужчин 2,5-17 нг/мл, или же 75-515 мкМЕ/л.
Функция пролактина в мужском организме:
- регулирует выделение половых гормонов и сперматозоидов
- регулирует половую функцию
- принимает участие в иммунных реакциях
- регулирует подвижность сперматозоидов
Ингибин В / норма 25-325 пг/мл
У мужчин ингибин В является маркером функции клеток Сертоли и экзокринной тестикулярной функции (состояния сперматогенеза). Циркулирующий ингибин тормозит выделение ФСГ по принципу обратной связи. Фолликулостимулирующий гормон усиливает сперматогенез, действуя через клетки Сертоли, а также стимулирует высвобождение полипептидного гормона (ингибина) из клеток Сертоли в кровоток. Если интенсивность сперматогенеза уменьшается, то продукция ингибина В снижается, таким образом, эффект обратной связи на гипофиз будет меньше, и увеличится выработка ФСГ. Торможение на ранних стадиях развития сперматозоидов проявляется в наибольшем снижении ингибина В. При обструктивной азооспермии и торможении сперматогенеза на уровне сперматид уровень ингибина может быть в нормальных пределах. При синдроме аплазии герминативного эпителия (Сертоли-клеточный синдром – при биопсии яичка в стенках извитых семенных канальцев нет никаких половых клеток, а присутствуют только клетки Сертоли) уровень ингибина снижается вплоть до неопределяемого. Ингибин В может использоваться для мониторинга лечения пациентов с варикоцеле. У мужчин, прошедших лечение по поводу варикоцеле, существенно увеличивается уровень ингибина В в сыворотке крови, тогда как содержание ФСГ, ЛГ и тестостерона не меняется. Использование ингибина В в комплексе с ФСГ повышает чувствительность и специфичность лабораторного исследования нарушений сперматогенеза. Исследование ингибина В при азооспермии позволяет сделать прогноз об эффективности тестикулярной экстракции сперматозоидов (TESE).
АСАТ (антиспермальные антитела) – кровь
Иммунная система начинает формироваться еще во внутриутробном периоде, поэтому сперматозоиды, появляющиеся у мужчин лишь во время полового созревания, являются для нее «чужеродными». Однако умная природа заранее это предусмотрела и «разработала» определенные физиологические механизмы защиты половых клеток от иммунных:
- гематотестикулярный барьер – это физический барьер из промежуточных клеток (так называемые клетки Сертоли) между сосудами и семенными канальцами, предотвращающий «встречу» иммунных клеток и сперматозоидов
- различные биологически активные вещества, вырабатываемые яичками и придаточными железами, тормозящие процесс активации иммунной системы,
- иммуноглобулин связывающий фактор, содержащийся в семенной жидкости, также препятствующий формированию иммунного ответа
Однако в некоторых случаях естественные механизмы нарушаются. И причинами этого могут стать:
- травмы и оперативные вмешательства на половых органах
- инфекционно-воспалительные процессы в семенных пузырьках, яичках, их придатках и простате (везикулит, простатит, орхоэпидидимит)
- анатомические изменения (крипторхизм, перекрут яичка, закупорка семявыносящих путей, паховая грыжа, варикоцеле)
Эти факторы способствуют проникновению в мужскую репродуктивную систему иммунных клеток, которые при встрече со сперматозоидами начинают активно «защищаться» и вырабатывать к ним антитела. АСАТ у мужчин могут формироваться в яичках, придатках яичек или в семявыносящих протоках.
(6) Выявление возбудителей ИППП (инфекций передающихся половым путем) – соскоб эпителиальных клеток урогенитального тракта
· Хламидия (Chlamydia trachomatis), определение ДНК (соскоб)
· Гонококк (Neisseria gonorrhoeae), определение ДНК (соскоб)
· Трихомонада (Trichomonas vaginalis), определение ДНК (соскоб)
· Микоплазма (Mycoplasma genitalium), определение ДНК (соскоб).
· Вирус простого герпеса 1 типа (HSV 1), определение ДНК (соскоб).
· Вирус простого герпеса 2 типа (HSV 2), определение ДНК (соскоб).
· Цитомегаловирус (CMV), определение ДНК (соскоб).
Источник
