Как найти есть ли молочница

Генитальная молочница (вагинальный кандидоз) – заболевание, чаще всего диагностируемое у женщин. Но патология встречается и у мужчин. Причиной в этом случае становится контакт с больной партнершей.
Подтвердить молочницу самостоятельно в домашних условиях невозможно, но предположить, что у женщины развился кандидоз, можно.
Заключение
- Кандидоз отличает характерная симптоматика – творожистые выделения, зуд половых органов, жжение.
- Первым всегда появляется чувство зуда. Спустя некоторое время к нему присоединяются патологические бели.
- При отсутствии лечения на фоне сильных выделений развивается отечность и покраснение тканей вульвы, больших и малых половых губ.
- Женщина испытывает дискомфорт и даже боли во время занятий сексом.
- Во время беременности симптоматика кандидоза значительно усиливается.
Как распознать молочницу
Определить молочницу можно по появлению характерной симптоматики. Изначально женщина отмечает появление небольшого зуда.
Затем к нему присоединяются нетипичные вагинальные выделения. В норме они прозрачные и не вызывают раздражения вульвы и половых губ. По мере ухудшения состояния слизь становится белого цвета и содержит типичные для молочницы включения – крупинки, напоминающие кусочки творога.

При несоблюдении правил личной гигиены постоянные выделения вызывают сильное раздражение вульвы и провоцируют развитие отека.
Вторичные признаки кандидоза у женщин
Ко вторичным признакам кандидоза относятся:
- появление выделений белого цвета, содержащих нехарактерные для нормы частички (они напоминают собой творожные крупинки);
- отечность слизистых половых органов.
Самые первые симптомы
Первым потенциальным симптомом, указывающим на развитие молочницы, становится зуд в области половых органов. Его усиление происходит в ночные часы.
Важно! Появление зуда половых органов – повод для обращения к гинекологу для проведения обследования.
Иногда зуд может стать проявлением аллергической реакции, но в этом случае другие признаки молочницы будут отсутствовать.
Общая характеристика симптомов
На развитие кандидоза указывает появление целого комплекса симптомов. Это:
- характерные вагинальные выделения;
- зуд и чувство жжения;
- покраснение и отечность больших и малых половых губ;

Выделения при кандидозе
Вагинальные выделения при молочнице видоизменяются. Слизь получает белый оттенок и содержит включения, напоминающие крупинки творога. При сильном кандидозе выделения напоминают творожную массу.
При отсутствии адекватного лечения объем выделении увеличивается. Они покрывают не только стенки влагалища, но и распространяются на ткани вульвы.
Жжение и зуд при молочнице
Жжение и зуд – одни из первых симптомов, позволяющих определить молочницу. Характерные для заболевания выделения еще могут полностью отсутствовать, но неприятные ощущения уже появляются.
Важно! Облегчению состояния обмывание половых органов не способствует.
Покраснение и отек половых органов
Сильные выделения вызывают раздражение наружных половых органов. Особенно страдают ткани вульвы: они краснеют и отекают.
Облегчить эти симптомы поможет регулярное посещение душа. Вода будет удалять раздражающие ткани выделения.
Как распознать болезнь у беременных
Во время беременности иммунная система женщины ослаблена, поэтому патология формируется особенно часто. При этом симптомы значительно усиливаются.
Типичными признаками, позволяющими определить молочницу у беременных женщин, становятся:
- творожистые/сливкообразные вагинальные выделения с характерным кислым запахом;
- ощущение жжения и зуда в области вагины и вульварных тканей – усиливаются в ночные часы, после опорожнения мочевого пузыря, сексуальных отношений, несоблюдении правил личной гигиены;
- боли во время секса – обусловлены воспалительным процессом в тканях вагины.
Как врач распознает молочницу
Выбор специалиста зависит от места локализации молочницы. При генитальной форме постановкой диагноза и лечением будет заниматься гинеколог у женщин и уролог у мужчин.
Чтобы определить молочницу, врач проводит осмотр пациентки в гинекологическом кресле. Предварительная постановка диагноза ставится исходя из его результатов. При осмотре в кресле при помощи гинекологических зеркал врач отмечает отечность, покраснение слизистых влагалища. Как правило, его стенки покрыты белым налетом.
Подготовка к визиту
Перед посещением гинеколога необходимо помнить следующие правила:
- отказ от секса за двое суток до визита;
- запрещено опорожнять мочевой пузырь в течение двух часов до проведения гинекологического осмотра;
- нельзя обмывать половые органы перед визитом к гинекологу.
В период менструации от посещения врача нужно отказаться.
Вероятные вопросы специалиста
Скорее всего врача будут интересовать такие вопросы:
- когда появились первые симптомы;
- насколько сильно ухудшилось состояние от начала развития болезни;
- что предшествовало появлению молочницы (например, принимала ли пациентка антибиотики).
Какие анализы нужно сдать
Для подтверждения диагноза потребуются:
- забор мазка вагинальной микрофлоры для детального исследования;
- определение разновидности инфекции, вызвавшей появление патологической симптоматики;
- бакпосев – необходим для определения чувствительности патогена к лекарственным средствам.
Отзывы
Ольга, 24 года
Во время приема антибиотиков почувствовала какие-то неприятные ощущения. Потом появился легкий зуд, а следом выделения. Гинеколог определила молочницу. Лечение много времени не заняло.
Евгения, 34 года
Мучилась молочницей практически всю беременность. Болезнь очень неприятная. Избавиться от зуда и жжения помогал теплый душ несколько раз в день и по ночам.
Юлия Олеговна
Здравствуйте! Меня зовут Юлия Олеговна. Я – руководитель проекта endometriy.com. Окончила факультет “Лечебное дело” (Нижегородская государственная медицинская академия (НижГМА), окончила интернатуру, занимаюсь научной деятельностью. Буду рада если наши материалы помогут вам разобраться в своих недугах. Помните, что все статьи на проекте предназначены только для ознакомления (в информационных целях), при возникновении подозрений или признаков болезни необходимо немедленно обратиться к Вашему лечащему врачу. Профиль в https://www.facebook.com. Служебный номер телефона: +7 771 978 9406
Оценка статьи:
(Пока оценок нет)
Загрузка…
Если вы нашли ошибку, пожалуйста, выделите фрагмент текста и нажмите Ctrl+Enter.
Источник
Грибок рода Candida присутствует в организме каждого человека. Если его количество соответствует норме, мы мирно с ним сосуществуем и уживаемся. Но как только грибок начинает стремительно размножаться, мы начинаем испытывать ряд неприятных симптомов, игнорировать которые нельзя.
Несвоевременная диагностика и отсутствие лечения кандидоза (или молочницы) могут спровоцировать развитие аллергии, цервицита, уретрита, цистита, дерматита, бесплодия, аутоиммунных заболеваний, проблем с кишечником.
Рассмотрим несколько простых тестов, которые помогут в домашних условиях выявить кандидоз.
Домашний тест №1 на кандидоз

Для прохождения теста понадобится стакан с водой.
Проведение теста
1. После пробуждения (перед тем, как съесть что-нибудь или выпить) сплюньте небольшое количество слюны в стакан с водой.
2. Через 30 минут оцените полученный результат:
- Слюна, плавающая на поверхности воды, указывает на то, что содержание грибка Candida в организме соответствует норме.
- Слюна, ниточками опускающаяся на дно стакана либо оставшаяся во взвешенном состоянии, свидетельствует об избытке грибка в организме.
- Слюна, осевшая на дне стакана, указывает на наличие кандидоза, что требует незамедлительного обращения в медицинское учреждение.
Чтобы получить максимально достоверный результат, во время проведения теста необходимо придерживаться определенных правил:
- Не употреблять молочных продуктов за сутки до проведения теста, поскольку они делают слюну гуще, что чревато ложноположительным результатом.
- Пить больше воды, ведь обезвоживание также утяжеляет слюну.
Как работает этот тест?
При интенсивном размножении грибок Candida из толстого кишечника перемещается в тонкий кишечник, затем в желудок, пищевод и полость рта. В итоге на языке и внутренней поверхности щек образуется белый налет, который, смешиваясь со слюной, тонет в стакане, так как тяжелее воды.
Тест №2 на кандидоз

Предлагаем Вам ответить “да” или “нет” на 11 вопросов и оценить результат по бальной системе (за ответ “нет” Вы получаете 0 баллов).
Готовы? Приступим.
- За последний месяц принимали ли Вы антибиотики либо иные антибактериальные препараты? (да – 4 балла)
- Беспокоят ли Вас повторные вагинальные инфекции либо инфекции мочеполовой системы? (да – 3 балла)
- Вам нездоровится, но причину недомогания Вы найти не можете? (да – 2 балла)
- Имеются ли у Вас расстройства менструального цикла, гормональные нарушения, снизилась ли температура тела, появилась хроническая усталость и усилилась ли тяга к сладкому? (да – 2 балла)
- Стали ли Вы сверхчувствительны к табачному дыму, аромату духов и другим запахам? (да – 2 балла)
- Наблюдается ли у Вас ухудшение памяти или концентрации внимания? Можете ли Вы сказать, что в последнее время стали менее собранным и более рассеянным? (да – 2 балла)
- Проходили ли Вы длительный курс приема преднизона либо других стероидных препаратов? Принимали ли Вы противозачаточные таблетки более 3 лет подряд? (да – 2 балла)
- Реагирует ли Ваш организм на какие-то продукты неприятными симптомами? (да – 1 балл)
- Страдаете ли Вы метеоризмом, расстройством стула (диареей или запорами), болью в животе? (да – 1 балл)
- У Вас имеются следующие симптомы: кожный зуд, жжение, чрезмерная сухость кожи, сыпь? (да – 1 балл)
- После утреннего пробуждения замечаете ли Вы белый налет на языке? (да – 1 балл)
Результаты теста
Для женщин:
- Если Вы набрали не больше 10 баллов, проблем с грибком кандида у Вас нет.
- Если Вы насчитали от 11 до 13 баллов, у Вас имеются определенные проблемы с размножением грибка Candida.
- Результат, превышающий 13 баллов, с большой долей вероятности указывает на кандидоз.
Для мужчин:
- Набрали от 0 до 8 баллов? У Вас нет причин для беспокойства.
- Если полученный результат в пределах 8 – 11 баллов, это означает, что грибок кандида интенсивно размножается в Вашем организме.
- Если Вы набрали больше 11 баллов, обратитесь к врачу, поскольку вполне вероятно, что у Вас кандидоз.
Конечно, данный тест нельзя считать информативным и точным на 100%, но если у Вас присутствуют другие симптомы кандидоза, не медлите с обращением к гинекологу или урологу, которые на основании лабораторных исследований поставят точный диагноз.
Симптомы кандидоза (молочницы)

Симптомы молочницы у женщин:
- обильные влагалищные творожистые выделения с неприятным запахом;
- зуд и жжение в области влагалища или ануса, которые усиливаются в ночное время, после приема теплой ванны, а также после полового акта;
- неприятные болезненные ощущения при мочеиспускании;
- тяга к сладкому;
- раздражительность и тревожность.
Следует помнить, что зачастую вагинальный кандидоз протекает на фоне других инфекционных заболеваний, например, хламидиоза и генитального герпеса.
Симптомы молочницы у мужчин:
- воспаление головки полового члена, а также крайней плоти;
- образование на половом члене белесоватой сыпи;
- зуд и жжение в области гениталий;
- гнойные выделения с неприятным запахом (в случае распространения воспаления в мочеиспускательный канал).
Лечение и профилактика молочницы
Кандидоз – это заболевание, которое не только доставляет массу неприятных ощущений, но и достаточно плохо поддается лечению. Вы можете избавиться от молочницы, но уже через месяц она вновь даст о себе знать.
Поэтому максимум внимания необходимо уделить в первую очередь профилактике кандидоза, а для этого следует знать причины, которые провоцируют интенсивное размножение грибка кандида.
Основные причины кандидоза
- Прием антибиотиков.
- Несбалансированное питание, богатое сахаром и рафинированными углеводами.
- Хронический стресс и переутомление.
- Чрезмерное употребление алкоголя.
- Прием оральных контрацептивов.
- Ослабление иммунитета.
- Резкая смена климата.
- Наличие ряда заболеваний: бронхиальной астмы, сахарного диабета, ожирения, болезней печени.
- Беременность (как располагающий фактор).
- Спринцевание без медицинских показаний и ежедневное использование гигиенических средств, вымывающих защитную флору влагалища.

Как лечить молочницу в домашних условиях?
Самое главное – никакого самолечения! Дома лечить молочницу можно и нужно, но только в соответствии с рекомендациями лечащего врача!
Мы расскажем о том, как ускорить процесс выздоровления при кандидозе и предупредить в будущем размножение грибка кандида в организме.
1. Сократите употребление сладостей и углеводов

Сахаросодержащие продукты и углеводы способствуют размножению грибка рода Candida. В итоге человек начинает потреблять все больше таких продуктов, у него увеличивается тяга к сладкому, а это чревато не только стремительным размножением грибка, но и набором лишнего веса.
Диетолог Зоя Харкомб разработала специальную диету для больных молочницей. Она предлагает:
- Полностью отказаться от продуктов, содержащих простые углеводы: сладкие фрукты, сахар и сахаросодержащие продукты, белый рис, макаронные и хлебобулочные изделия.
- Свести к минимуму употребление консервированных продуктов.
- Отказаться от всевозможных заправок и соусов, в состав которых входит уксус.
- Не употреблять алкоголь.
Диеты необходимо придерживаться в течение 10 дней на фоне проведения антигрибковой терапии.
Кроме того, рекомендуется исключить из рациона кофе, черный чай, грибы, сыры, соленые, копченые и молочные продукты.
2. Включите в рацион противогрибковые продукты

Некоторые продукты обладают противогрибковыми свойствами, поэтому их называют природными антибиотиками.
При кандидозе следует обогатить меню следующими продуктами:
- Чесноком и луком.
- Специями: гвоздикой, корицей, имбирем.
- Растительными маслами: кокосовым и оливковым.
- Красными ягодами.
- Лимоном.
- Морепродуктами.
- Крестоцветными овощами и зеленью.
3. Принимайте пробиотики и пребиотики

Пробиотики (лактобактерии и бифидобактерии) – это микроорганизмы, благоприятно влияющие на работу кишечника.
Пробиотики содержатся в таких продуктах:
- Соленья без уксуса.
- Квашеная капуста.
- Зеленые оливки.
- Кисломолочные продукты: йогурт, кефир, ряженка.
- Горький шоколад.
Задача пребиотиков – стимулировать работу полезных бактерий в кишечнике. К продуктам-пребиотикам относятся:
- Молочные продукты.
- Капуста всех сортов.
- Крупы.
- Соя.
- Фрукты.
- Лук и чеснок.
- Цельнозерновой хлеб.
- Фасоль.
- Цикорий.
4. Забудьте о самолечении
Мы настолько избалованы огромным количеством информации, что в состоянии сами себе поставить диагноз и прописать лечение. Мы по поводу и без принимаем антибиотики, не задумываясь о последствиях. Поэтому не следует удивляться тому, что в один прекрасный день, после очередного сеанса самолечения, у Вас появятся признаки кандидоза.
Такая же проблема может возникнуть и при неправильном приеме оральных контрацептивов, которые изменяют гормональный фон и рН влагалища, что приводит к ощелачиванию влагалищной среды и увеличению риска развития кандидоза.
5. Откажитесь от спринцеваний

Спринцевание в частности и использование гелей и спреев для интимной гигиены в целом неблагоприятно сказываются на состоянии рН влагалища.
Регулярные спринцевания без медицинских показаний приводят к развитию бактериального вагиноза, кандидоза, эндометрита, аднексита и эндометриоза вследствие вымывания нормальной влагалищной флоры. Напомним, что на восстановление флоры уходит около 24 – 72 часов, поэтому если Вы проводите подобную процедуру ежедневно или раз в три дня, то высок риск того, что в итоге Вы столкнетесь с активным размножением условно-патогенной флоры и подавлением роста полезных лактобактерий.
Но и это еще не все.
В ходе многолетнего исследования ученых из Университета Техаса, результаты которого были опубликованы в Journal of Infectious Diseases, было выявлено, что спринцевание увеличивает риск заражения вирусом папилломы человека на 26%, а рака яичников – на 40%.
6. Укрепите иммунитет

Как только защитные силы организма ослабевают, молочница тут же дает о себе знать выделениями, зудом и жжением.
Питайтесь правильно, больше гуляйте, занимайтесь спортом, сведите уровень стресса к минимуму, полноценно отдыхайте, чтобы укрепить иммунитет и забыть о проблемах со здоровьем.
А если все-таки организм дал сбой, запишитесь на прием к специалисту, помня о том, что самолечение – это потеря времени и денег.
Тесты на кандидоз
Источник
Классификация
Вагинальный кандидоз классифицируют в зависимости от точной локализации поражения, характера его течения, частоты повторных обострений, поражения других органов и анатомических структур малого таза.
В зависимости от частоты обострений, вагинальный кандидоз разделяют на следующие формы:
- Острый. Эпизоды молочницы у пациентки встречаются редко, то есть отсутствие частых рецидивов. Суммарное количество зарегистрированных случаев в течение последних 12 месяцев – 3 и менее.
- Хронический, рецидивирующий. Более 4 повторных эпизодов молочницы влагалища с выраженными симптомами в течение 1 года.
На основе точной локализации воспалительного процесса в половых путях женщины патологию делят на:
- Вагинит – локальное воспаление слизистой оболочки влагалища.
- Вульвовагинит – сочетание поражения влагалища и вульвы.
- Цервицит – воспаление внутренней оболочки шейки матки.
Неосложненный вагинальный кандидоз
Диагноз неосложненной формы заболевания устанавливают при соблюдении всех следующих критериев:
- Течение заболевания легкое или средней тяжести.
- Выявленный возбудитель при взятии мазка из влагалища – С. albicans.
- Отсутствие нарушений работы иммунной системы и заболеваний, снижающих защитные силы организма.
Осложненный вагинальный кандидоз
Об осложненной форме заболевания говорят при наличии хотя бы одного из нижеперечисленных факторов:
- Клинически тяжелое течение заболевания.
- Возбудитель заболевания, выявленный при бактериологическом исследовании – грибы рода Candida, отличительные от С. albicans, например: C. glabrata, C. tropicalis, C. parapsilosis, C. crusei, C. lusitaniae.
- Ослабление иммунитета, например при длительном приеме глюкокортикостероидов, плохо контролируемом сахарном диабете или на фоне беременности.
- Сопутствующее поражение других органов малого таза.
Симптомы молочницы
Симптомы кандидозной инфекции могут варьироваться по интенсивности и включают следующие:
- зуд и раздражение влагалища и вульвы;
- ощущение жжения, особенно во время полового акта или мочеиспускания;
- покраснение и отёк вульвы;
- болезненность влагалища;
- влагалищные высыпания;
- водянистые влагалищные выделения;
- густые творожистые выделения белого цвета и без запаха.
Осложнения кандидоза влагалища
Отсутствие полноценного лечения, рецидивирующее течение и нарушение работы иммунной системы способствуют развитию осложнений кандидоза. В большинстве случаев при этом происходит распространение воспалительного процесса в прилегающие ткани и поражение других органов малого таза.
Воспалительные поражения других органов половой системы
Эндометрит – это воспаление внутренней оболочки матки, эндометрия. Это осложнение встречается у женщин после родов или инструментальных методов диагностики полости матки, при котором происходит травматизация эндометрия. Чаще всего является одним из наиболее ранних осложнений, поскольку влагалище напрямую сообщается с маткой через ее шейку.
Клинически развитие эндометрита сопровождается прогрессирующим ухудшением состояния женщины, обильностью творожистых выделений из влагалища, усилением боли и ее перемещением из зоны промежности в тазовую область. Также обостряются общие признаки воспалительного процесса в организме: повышается температура тела, может возникать головная боль, слабость, иногда – тошнота со рвотой.
Сальпингит – это воспаление слизистой оболочки маточной (фаллопиевой) трубы, которая сообщает полость матки с брюшной полостью и яичниками. Может быть одно- или двухсторонним (рис. 1). Зачастую сочетается с оофоритом – воспалением яичников, из-за чего часто используется термин «сальпингоофорит». Клинически эти состояния мало чем отличаются от эндометрита, за исключением боли, которая может распространяться в подвздошные области.
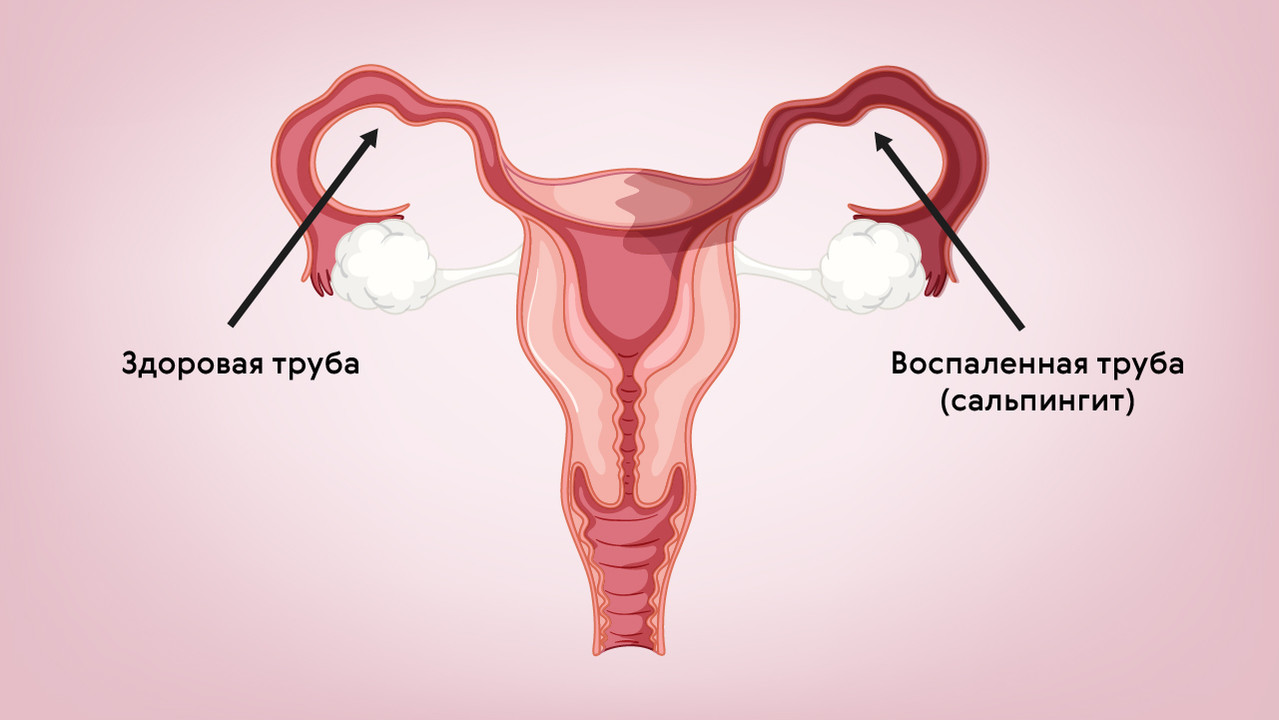 Рисунок 1. Сальпингит – воспаление маточных труб. Источник: МедПортал
Рисунок 1. Сальпингит – воспаление маточных труб. Источник: МедПортал
Опасность этой группы осложнений заключается в нарушении репродуктивной функции, а именно, в повышении риска внематочных беременностей и женского бесплодия в будущем. Они могут быть обусловлены как непосредственным поражением органов, так и нарушением проходимости маточных труб, из-за чего оплодотворение яйцеклетки или ее проникновение в матку становится невозможным.
Более редким вариантом осложнения является внутриутробное инфицирование плода. При этом может происходить самопроизвольное прерывание беременности (спонтанный аборт), а также возникать явление замершей беременности – прекращение развития плода и его гибель.
Также на фоне кандидоза влагалища возможно развитие стеноза влагалища – деформации и сужения его просвета с утратой естественной эластичности. Причина – замещение эпителиальных тканей соединительной, рубцовой. Основными симптомами при этом становятся боли при половых актах.
Поражение мочеиспускательной системы
При молочнице влагалища инфекция также может распространяться в мочеиспускательный канал (уретру) и мочевой пузырь, вызывая их воспаление – уретрит и цистит соответственно.
Типичными признаками уретрита становятся расстройства мочеиспускания, а именно: появление рези или боли при опорожнении мочевого пузыря, учащение позывов к мочеиспусканию, появление примеси крови в моче, симптом «слипания» краев уретры.
Характерными особенностями цистита являются: сильная боль, особенно в конце мочеиспускания,, рези в лобковой области, ощущение неопорожненного мочевого пузыря сразу после мочеиспускания, гнойные или кровянистые примеси в моче, видимые невооруженным взглядом. Также нередко наблюдается повышение температуры тела и умеренная, постоянная тупая боль в лобковой области.
Когда обратиться к врачу
Проконсультируйтесь с лечащим доктором, если:
- Симптомы грибковой инфекции появились впервые.
- Вы не уверены, что инфекция грибковая (кандидозная).
- Симптомы не проходят после лечения противогрибковыми вагинальными кремами или свечами.
- Появились другие симптомы.
Причины
Вагинальную грибковую (дрожжевую) инфекцию вызывают грибки рода Кандида (Candida). Влагалище в норме содержит сбалансированное сочетание микрофлоры, включая кандиды и бактерии. Лактобациллы выделяют кислоту, которая предупреждает избыточный рост грибков. Этот баланс может быть нарушен и способен привести к кандидозу. Большое количество грибковой микрофлоры вызывает влагалищный зуд, жжение и другие классические признаки дрожжевой инфекции.
Избыточный рост грибков может быть результатом:
- применения антибиотиков, которые подавляют вагинальные лактобактерии и меняют pH (кислотно-щелочной баланс) влагалища;
- беременности;
- неконтролируемого диабета;
- ослабленного иммунитета;
- применения пероральных контрацептивов или гормональной терапии, которая повышает концентрацию эстрогенов.
Candida albicans – самый распространённый тип грибков, вызывающих дрожжевую инфекцию. Иногда причиной становятся и другие кандиды, но стандартное лечение обычно направлено против Candida albicans. Инфекцию, вызванную другими типами грибков, сложнее лечить, и она требует более агрессивной терапии. Дрожжевая инфекция может возникнуть после некоторой сексуальной активности, особенно при орально-генитальном сексуальном контакте. Однако кандидоз не считается инфекцией, передающейся половым путём, поскольку может развиться даже у сексуально неактивных женщин.
Факторы риска
К факторам, повышающим риск развития дрожжевой инфекции, относятся:
- Антибиотикотерапия. Кандидоз распространён среди женщин, принимающих антибактериальные лекарственные средства. Антибиотики широкого спектра, убивающие ряд бактерий, также уничтожают нормальную микрофлору влагалища, что ведёт к избыточному росту грибков.
- Повышенный уровень эстрогенов. Дрожжевая инфекция чаще встречается среди женщин с повышенной концентрацией женских гормонов. Это можно наблюдать у беременных, принимающих противозачаточные таблетки или получающих эстрогенную гормональную терапию.
- Неконтролируемый сахарный диабет. Женщины с диабетом, плохо контролирующие уровень сахара в крови, подвержены большему риску развития кандидоза, нежели пациентки, соблюдающие самоконтроль.
- Ослабленный иммунитет. Женщины с иммунной системой, ослабленной кортикостероидной терапией или ВИЧ-инфекцией, больше склонны к развитию кандидоза.
- Сексуальная активность. Хотя кандидоз не относят к половым инфекциям, сексуальные контакты способны распространять грибки кандиды.
Диагностика кандидоза
Диагноз грибковой инфекции ставится на основании результатов следующих процедур:
- Анамнез. Лечащий врач собирает информацию о вагинальных или половых инфекциях в прошлом пациентки.
- Гинекологический осмотр.
- Исследование мазка из влагалища. Проводится для определения типа грибков, вызвавших дрожжевую инфекцию. Это позволит назначить более эффективную терапию в случае рецидива.
Лечение грибковой инфекции
Лечение кандидоза зависит от наличия осложнений.
Неосложнённый кандидоз
При слабом или умеренном проявлении симптомов, при редких случаях грибковой инфекции лечащий врач может назначить следующее:
- Короткий курс вагинальных лекарственных средств. Противогрибковая терапия (бутоконазол, клотримазол, миконазол, терконазол) может применяться в виде кремов, мазей, таблеток и свечей. Курс лечения продолжается один, три или семь дней. Побочные эффекты могут включать небольшое жжение или раздражение. Вид контрацепции в период лечения необходимо сменить на альтернативный, поскольку свечи и кремы выпускаются на масляной основе, и они могут ослабить защиту презервативов и диафрагм.
- Однократный пероральный приём противогрибкового лекарства (флуконазол). Серьёзные симптомы могут потребовать двух разовых доз с паузой в 3 дня.
- Безрецептурные вагинальные противогрибковые свечи и кремы. Они эффективны в большинстве случаев и безопасны во время беременности. Лечение обычно длится в течение семи дней. Следует повторно обратиться к врачу, если симптомы сохраняются после лечения или вернулись в течение 2-х месяцев.
Осложнённый кандидоз
Лечение осложнённой грибковой инфекции влагалища может включать:
- Длительный курс вагинальных лекарственных средств. Дрожжевая инфекция успешно лечится курсом азола в течение 7-14 дней. Формы выпуска азола: вагинальный крем, мазь, таблетки или свечи.
- Пероральные лекарства в нескольких дозировках. Лечащий врач может назначить 2-3 дозы флуконазола одновременно с вагинальными средствами лечения. Однако флуконазол не рекомендуется беременным женщинам.
- Профилактический прием флуконазола. Лечащий врач может назначить регулярный приём флуконазола (раз в неделю в течение 6 месяцев) для предупреждения повторного кандидоза. Такое решение может быть принято в случае частых рецидивов грибковой инфекции. Профилактика начинается только после полного курса лечения, который занимает до 14 дней.
Обычно половому партнеру не нужно противогрибковое лечение, но может потребоваться при наличии у него признаков грибковой инфекции (воспаление головки полового члена – баланит). В качестве альтернативы лечению половой партнер может применять презерватив во время секса.
Профилактика кандидоза
Чтобы уменьшить риск вагинального кандидоза:
- Пользуйтесь хлопковым нижним бельём и свободными юбками/брюками.
- Избегайте облегающего нижнего белья и колготок.
- Незамедлительно сменяйте влажную одежду (купальник, спортивная форма).
- Избегайте горячих и очень горячих ванн.
- Избегайте бесконтрольного приема антибиотиков, например – при простуде или других вирусных инфекциях.
Источник
