Как лечить бели или молочницу
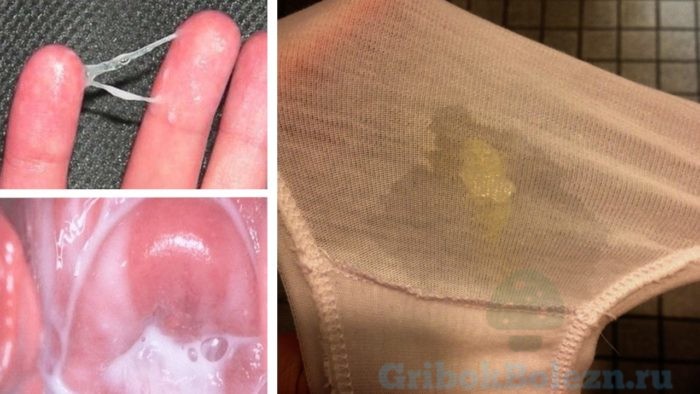
Специфические пятна на нижнем белье — главный признак того, что в зоне интимных органов началась грибковая инфекция.
Выделения при молочнице бывают разными по цвету, запаху и густоте: отличия данных параметров говорят о степени запущенности заболевания и причинах, которыми оно было вызвано.
Грибок — это серьезно
Мирно существующий в микрофлоре человека грибок Кандида начинает интенсивно размножаться, если организм по разным причинам теряет свои защитные силы.
Результатом его бурной деятельности будут:
- беспокоящее «половое жжение»;
- болезненные ощущения при походах в туалет;
- изменившийся характер интимных выделений;
- покраснение и отечность вульвы и вагины.
«Молочный характер» болезни, указанный в ее названии, оправдан и во внешних проявлениях. Цвет выделений при молочнице на первых этапах всегда белый (поэтому второе название такой интимной слизи — бели), а запах чем-то напоминает кисломолочные продукты.
Если не лечиться, болезнь может принять хронический характер и распространиться по всему организму.
Разные цвета — разные состояния
Какие выделения при молочнице бывают у женщин? В самом начале «дрожжевой микроорганизм» проявляет себя беловатой слизью, которая отчасти формируется в комочки. Постепенно объем и густота ее увеличиваются, и кандидоз начинает проявляться в виде хлопьев.
По мере развития заболевания бели могут поменять свою окраску на:
- желтую;
- розовую;
- коричневую;
- зеленую.
Изменение цвета — довольно серьезный симптом, который говорит, что болезнь переходит в тяжелую стадию, или сочетается с другими инфекциями.
В этом случае не стоит медлить с обращением к врачу, ведь ситуация может быть, действительно, опасной.
Бели — в комочках и хлопьях

Слизь из интимных органов белого цвета может указывать на кандидоз, а может — и нет.
Проявления, похожие на бели, могут быть связаны с гормональными «скачками» или изменением физиологического состояния.
Белые выделения, но не молочница — такой бывает реакция женского организма на возбуждение во время интимной близости и на приближение критических дней (вторая фаза цикла). Наблюдать их можно и на следующий день после секса. Характерным отличием «не молочных выделений» от дрожжевой инфекции является то, что специфический аромат при этом отсутствует.
Если грибкового заболевания у вас нет, то подобные признаки исчезнут в течение нескольких дней. В противном случае ситуация будет только усугубляться.
Достоверный ответ о наличии или отсутствии кандидоза даст анализ мазка на микрофлору, проведенный в лаборатории.
Настораживающая «розовость»
Розовые выделения при молочнице способы вызвать не шуточную тревогу у обнаружившей их у себя женщины или девушки: очень уж их оттенок напоминает кровь.
Данное предположение о происхождении цвета обычно вполне справедливо. Бели, действительно, окрашиваются, благодаря совсем небольшой «кровянистой составляющей». Случается это перед началом очередной менструации, и ни о чем патологическом не говорит.
Розовый оттенок интимной смазки может быть не связан с «женским циклом», если представительница слабого пола пользуется спиралью, предохраняющей от зачатия. Небольшое царапанье «на входе» в репродуктивные органы может привести к микротравмам и минимальному количеству крови в белях. Эта ситуация тоже не опасна, но о ней лучше рассказать своему гинекологу.
Более серьезное состояние, которое может сопровождаться «розовым эффектом» — это начальная стадия эрозии шейки матки.
Отслеживайте свое состояние: если «цветные» выделения в течение нескольких дней не проходят — отправляйтесь на осмотр к врачу.
Инфекционная «желтизна»

Желтые выделения при молочнице — признак серьезной инфекции или воспаления.
Велика вероятность того, что идет развитие:
- дисбактериоза влагалища;
- гарднереллеза;
- сифилиса или трихомониаза;
- других ИППП.
Такие выделения можно отнести к разряду сильно и неприятно пахнущих: их «благоухание» схоже с запахом протухшей рыбы, и это один из явных признаков «нехорошей» инфекции.
Запускать такое состояние нельзя, иначе оно «аукнется» необратимыми патологиями мочеполовой системы.
Желтоватый оттенок слизи иногда может быть обусловлен просто недостаточной гигиеной интимных органов или их раздражением от моющих средств, но подстраховаться и точно узнать причину «окраски» никому не помешает.
Чтобы удостовериться может ли у вас быть половая инфекция или молочница, желтые выделения посредством мазка должны быть исследованы специалистами. Ведь если с терапией кандидоза можно повременить, то ИППП требуют безотлагательного лечения.
Коричневый цвет — опасности нет?
Коричневые выделения при молочнице — это тоже один из вариантов «белей перед месячными». Просто мини-капельки крови здесь не свежие, а темные. Слизь такого рода выделяется на самом «старте» месячных и может наблюдаться еще пару дней после окончания менструации. Все это абсолютно нормально.
Беспокойство следует проявить, если «коричнево окрашенные» выделения есть и в период, отдаленный от критических дней.
Такой симптом может говорить о разных гинекологических проблемах: эндометрите, эрозии шейки матки и т.п. Чтобы остановить серьезные заболевания на ранней стадии, без промедления отправляйтесь к «женскому доктору», который назначит необходимое лечение.
Откуда кровь?
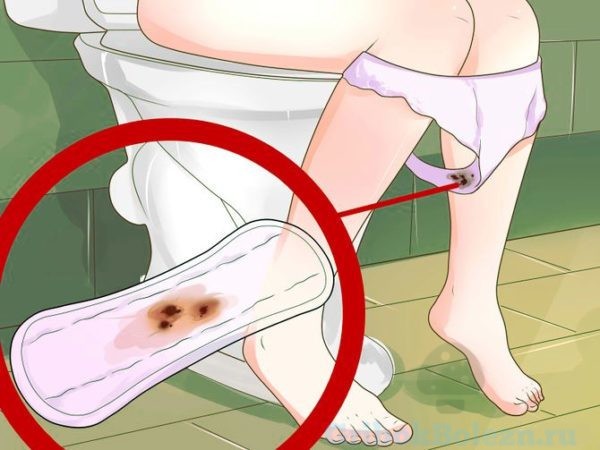
Молочница с кровяными выделениями может быть вызвана микротравмами, появившимися на слизистой из-за повреждения механическим путем, или из-за воспалительных заболеваний в зоне половых органов.
Если в начале развития кандидоза, приходится время от времени почесывать промежность из-за нестерпимого зуда, ненароком можно сделать там маленькие царапины, которые будут кровоточить.
Кровяные выделения могут появиться:
- после интенсивного секса, слишком тщательного подмывания или неосторожного осмотра на кресле;
- из-за венерических и «женских» заболеваний;
- после применения некоторых видов вагинальных свеч;
- в результате гормональной перестройки.
Если у человека развился кандидоз без выделений и долго оставался не леченным, заболевание может перетечь в хроническую, глубокую форму. Проникшие в сосуды и ткани грибки повреждают их и вызывают кровянистые выделения при молочнице.
Всякие кровотечения (помимо менструальных) — опасны. С таким симптомом надо обязательно показаться врачу.
Болезненная «зелень»

Выделения во время молочницы с зеленоватым цветом — один из наиболее тревожных знаков. По сути, это гной, выходящий наружу из половых органов.
Зеленые выделения — характерный признак опасных венерических заболеваний (например, хламидиоза, гонореи, сифилиса). От кандидозных признаков их отличает не только цвет, а и запах выделений. При молочнице — он кисловатый и не резкий, а при ИППП — «рыбной» и сильный.
Могут они свидетельствовать и о воспалениях бактериального характера. Обильно слизь выходит при острой стадии заболевания, скудно — при хронической.
Вылечить половые инфекции очень непросто, особенно когда они перешли в тяжелую форму. Поэтому твердо запомните, «зелень» в слизи из интимных мест — явно говорит о болезни, которую следует быстро лечить. Сразу же откажитесь от сексуальной жизни и отправляйтесь в поликлинику.
Когда выделений нет
То, как выглядят выделения при молочнице, может многое рассказать о продолжительности поражения, его серьезности и сопутствующих проблемах. Но иногда приходится сталкиваться с таким явлением, как молочница без выделений. Она опасна тем, что очень трудно распознается, а потому долго не лечится.
Если никакой особенной интимной слизи у вас не выделялось, насторожить, тем не менее, должны следующие факторы:
- Отек полового органа.
- Зуд в интимной зоне.
- Боль при сексе и посещении туалета.
Если присутствуют такие проявления, стоит посетить поликлинику и сдать мазок на микрофлору, чтобы удостовериться, все ли у вас в порядке. Это поможет своевременно распознать такое заболевание, как молочница без выделений, и не доводить его до серьезной стадии.
Мужской вариант

Какие бывают выделения при молочнице у мужчин? Этот признак наблюдается у них гораздо реже, чем у слабого пола. О развитии кандидоза говорит припухший и отекший половой член, на котором иногда образуется творожистый налет.
В то время, как у женщин слизи могут принимать разную окраску, у мужчин они почти всегда бывают белыми. Зеленоватый или иной «грязный» оттенок свидетельствует о долго длящейся половой или бактериальной инфекции.
Интимные контакты на время лечения таких заболеваний должны быть прекращены, а внимание к гигиене и укреплению своего иммунитета усилены.
Будущие мамы: кандидозу — «Нет!»
Грибковой инфекции никак нельзя допускать у беременных женщин, особенно на самых ранних сроках. Ведь это может обернуться тяжелыми отклонениями и даже потерей плода.
Выделение интимного секрета в такой период происходит усиленно, но слизь должна быть прозрачной. Когда она «окрашивается», надо сейчас же идти к гинекологу.
Если женщина «в положении» заметила кровянистые пятна на своем белье, это может означать эрозию шейки матки, которая часто развивается при беременности. Но они могут являться и признаком маточного кровотечения, при котором нужна немедленная госпитализация.
Обо всех изменениях в консистенции, объеме и цвете интимной жидкости будущая мама обязательно должна сообщать своему врачу.
Зная, какого цвета выделения опасны, а какого — не очень, вы всегда сможете сориентироваться со сроками лечения. Но лучше всего, чтобы даже «ранняя молочница» лечилась сразу же. Так вы избавите свой организм от изматывающей борьбы с вредным микроорганизмом.
Автор статьи.
Практикующий врач
Источник
С признаками вагинального кандидоза (молочницы) сталкиваются 75% взрослых женщин. Заболевание способно переходить в хроническую форму и рецидивировать более 4 раз в год.
Столкнувшись с этой проблемой и изучив на практике разные способы, предлагаю взять на вооружение самые действенные методы лечения вагинальной молочницы.

Заключение
- Вагинальный кандидоз – рецидивирующее грибковое заболевание, которое лечат противогрибковыми препаратами;
- курс лечения составляет 7-14 дней;
- прогноз благоприятный при соблюдении мер профилактики и предупреждении рецидивов болезни.

Причины и факторы риска патологии
Вагинальный кандидоз или молочница вызывается микроскопическим дрожжеподобным грибком из рода Candida (Кандида). Заразиться можно через общие банные, постельные принадлежности, при половом акте и даже вследствие перенесенного стресса.
Грибковое заражение половых органов чаще всего встречается у женщин репродуктивного возраста. Болезнь формируется, когда грибок начинает бурно размножаться.
Развитию вагинального кандидоза способствует:
- снижение иммунитета при переохлаждении, беременности, нерациональном питании;
- бесконтрольное лечение антибиотиками, кортикостероидами;
- урогенитальные инфекции;
- гормональная контрацепция;
- нарушение интимной гигиены;
- применение тампонов вместо прокладок;
- гипергидроз;
- сахарный диабет;
- нетрадиционные половые контакты.
Симптомы молочницы
Вагинальная молочница проявляется:
- нестерпимым зудом, усиливающимся ночью;
- болезненным половым актом;
- влагалищными творожистыми выделениями белого цвета;
- жжением при мочеиспускании;
- покраснением, отёчностью наружных половых органов.
Запущенные и хронические формы болезни характеризуются появлением желтовато-зелёных выделений с неприятным кислым запахом.
Диагностика
Грибковое поражение диагностируют используя:
- Забор мазков из влагалища, шейки матки, мочеиспускательного канала для установления состава микрофлоры.
- Определение кислотности вагины.
- Бактериальный посев на питательную среду соскоба с влагалищных стенок.
- Анализ для исследования глюкозы в крови и моче.
В домашних условиях для самостоятельной диагностики влагалищного кандидоза можно воспользоваться тест-системой Фраутест Кандида.
Когда следует обращаться к врачу
Незамедлительный визит к гинекологу необходим в случае:
- отсутствия результата после недельного самолечения;
- кровотечения из влагалища;
- болей внизу живота;
- более 2 рецидивов недуга за 6 месяцев;
- появления побочных эффектов при терапии противогрибковыми средствами.
Беременные, чтобы предупредить внутриутробное заражение плода, должны лечить это заболевание под медицинским контролем.
Методы лечения
К стандартным способам лечения вагинального кандидоза относится применение кремов, мазей, суппозиториев интравагинально и приём таблеток внутрь.
Назначаются препараты в дозировках, учитывающих вес тела, форму протекания болезни.
Местное лечение кандидоза
Наружно для борьбы с грибком Кандида используют:
- мазь, крем или гель;
- противогрибковые вагинальные свечи;
- вагинальные таблетки;
- спринцевания.
Интравагинально курсами 7 дней применяют мази:
- Клотримазол (1%);
- Миконазол (2%);
- Эконазол (1%);
- Терконазол (0,4%).
Чтобы вылечить грибок, достаточно однократного использования мази Бутоконазол (2%), и всего 3 дня потребуется, если воспользоваться препаратом Клотримазол (2%).
Системная терапия
В комплексную терапию вагинального кандидоза входят:
- Приём внутрь таблеток Флуконазола однократно по 150 мг/день или Интраконазола дважды в день по 200 мг.
- Введение интравагинально мази с противогрибковым эффектом.
- Использование свеч Миконазол.
Для укрепления иммунной системы применяют:
- иммуномодуляторы;
- адаптогены.
Чтобы восстановить кишечную микрофлору, используют препараты с лактобактериями, назначают пребиотики Дуфалак, Нормазе.
Другие полезные советы по устранению молочницы
Для ослабления проявлений молочницы вагинальной необходимо:
- пользоваться бельём, подобранным по своему размеру, изготовленным из натуральных тканей;
- исключить использование средств интимной гигиены с раздражающим действием;
- наносить ежедневно смягчающий крем на кожу вокруг влагалища;
- исключить стирку белья в ферментированных порошках.
При диабете невозможно вылечить вагинальную молочницу без контроля уровня сахара в крови.
Лечение рецидива кандидоза
При рецидивирующем вагинальном кандидозе назначается гель Метронидазол (1%). Лекарство в количестве 5 г вводится во влагалище утром и вечером 7 дней подряд.
- Если использование крема интравагинально в течение 7 дней не помогает, курс лечения удлинить до 2 недель.
- Раз в 7 дней принимать 150 мг Флуконазола.
- Вводить раз в неделю вагинальную свечу с миконазолом.
Поддерживающую терапию продолжают не более полугода. Если симптомы патологии сохраняются, то необходимо обратиться за медицинской помощью.
Что делать при неэффективности лечения
В случае неэффективности противогрибковых препаратов записываются на приём к доктору.
Отсутствие результата применения антимикотиков может объясняться:
- Бактериальной формой инфекции (гарднереллезом).
- Заражением грибом Candidaglabrata, требующим другой терапии.
- Нарушением дозировки препаратов.
- Одновременным приёмом антибиотиком или повышением уровня сахара в крови.
Профилактика
Вагинальной молочницы можно избежать, если соблюдать правила профилактики:
- выполнять гигиену интимной зоны специальным мылом, без парфюмерных отдушек;
- рационально питаться;
- избегать стрессов;
- во время антибиотикотерапии посетить гинеколога, принимать противогрибковые препараты;
- увлажнять влагалище при сексе лубрикантами.
Прогноз
В 4-5% случаев вагинальный кандидоз рецидивирует. Лечение под медицинским контролем улучшает прогноз заболевания, предотвращает переход острой вагинальной молочницы в хроническую форму болезни.
Юлия Олеговна
Здравствуйте! Меня зовут Юлия Олеговна. Я — руководитель проекта endometriy.com.
Окончила факультет “Лечебное дело” (Нижегородская государственная медицинская академия (НижГМА), окончила интернатуру, занимаюсь научной деятельностью. Буду рада если наши материалы помогут вам разобраться в своих недугах. Помните, что все статьи на проекте предназначены только для ознакомления (в информационных целях), при возникновении подозрений или признаков болезни необходимо немедленно обратиться к Вашему лечащему врачу.
Оценка статьи:
(Пока оценок нет)
Загрузка…
Если вы нашли ошибку, пожалуйста, выделите фрагмент текста и нажмите Ctrl+Enter.
Источник
Большинство представительниц прекрасного пола знает о симптомах молочницы не понаслышке. Надо сказать, что мужчин это заболевание тоже не обходит стороной. А между тем, возбудитель молочницы — житель нашей нормальной микрофлоры. Почему он начинает вести себя агрессивно, и что с этим делать — расскажет гинеколог Альбина Романова.
Как правильно лечить молочницу?
Молочница (вульвовагинальный кандидоз)— грибковая инфекция, которая вызывается микроскопическими дрожжеподобными грибами рода Candida (чаще всего встречается Candida albicans), и характеризуется воспалением слизистой оболочки вульварного кольца, влагалища, уретры, промежности в целом. Эти грибы относят к условно-патогенным микроорганизмам (то есть они входят в состав нормальной микрофлоры рта, влагалища и толстой кишки практически всех здоровых людей), поэтому для развития данного заболевания важно не просто наличие грибов этого рода, а их размножение в очень большом количестве, а это, чаще всего, возникает при снижении иммунитета.
Врачи называют молочницу и кандидозным кольпитом, и вульвовагинальным микозом, и урогенитальным кандидозом, и генитальным грибком, но суть от этого не изменяется, это один и тот же патологический процесс.
К сожалению, молочница — это очень распространенное заболевание среди женского населения. Более 75% женщин всей планеты хоть раз в жизни перенесли эту болезнь, а треть из них, получивших достаточную терапию, заболевают вновь (возникает рецидив заболевания).
Факторы, способствующие распространению молочницы
- ношение синтетического, облегающего нижнего белья (например, всем известные «стринги»)- повреждение слизистых оболочек в местах трения, занос микрофлоры с ануса во влагалище.
- Использование ежедневных гигиенических прокладок.
- Неестественные половые контакты (анальный, оральный)- происходит нарушение нормальной микрофлоры влагалища, способствующее развитию молочницы.
- Сахарный диабет — сильные сдвиги в иммунной системе, учащенное мочеиспускание, ожирение (как правило, сопутствующее сахарному диабету), трудности с личной гигиеной, изъязвление слизистых оболочек мочеполового тракта — способствуют развитию молочницы.
- Лечение антибактериальными препаратами широкого спектра действия- убивают не только патогенные микроорганизмы, которые вызвали болезнь(например, пневмонию), но и условно-патогенные микроорганизмы населяющие наш желудочно-кишечный тракт и половые пути: на «опустевшем» месте очень хорошо развивается и растет грибковая флора- возникает молочница.
- Беременность- при беременности снижается иммунная защита, чтобы плодное яйцо не воспринималось организмом как чужеродное тело, поэтому будущие мамы более подвержены любым инфекциям, в том числе, и кандидозу.
- Применение высокодозированных оральных контрацептивов (содержащих 30 и более мкг этинилэстрадиола), внутриматочных контрацептивов (спираль), спермицидов, диафрагмы (для контрацепции)- ослабление местного защитного барьера во влагалище.
- Применение глюкокортикостероидов- фактор изменения метаболизма в органах и тканях, способствующий развитию молочницы.
Вульвовагинальный кандидоз (молочница) не является инфекцией передающейся половым путем, несмотря на то, что у половых партнеров выявляются одинаковые штаммы грибов. Скорее всего, эту патологию можно связать с дефектом иммунной системы на разном уровне (снижение общего или местного иммунитета). Кандидозоносительство не является болезнью, так как у здорового человека присутствуют эти условно-патогенные микроорганизмы.
Молочницу классифицируют на:
- Острый кандидоз.
- Рецидивирующий (хронический) кандидоз.
Проявления молочницы:
- Зуд и жжение во влагалище и в области наружных половых органов, усиливаются во время сна, после водных процедур, после полового акта, во время менструации.
- Бели – обильные или умеренные творожистые выделения из половых путей от белого до серо-желтого цвета, без запаха.
- Болезненный половой акт.
- Болезненное (с резью) и учащенное мочеиспускание.
- Отек и покраснение слизистых оболочек наружных половых органов, следы расчесов (мацерации кожи и слизистых оболочек).
Могут быть как все вышеперечисленные признаки молочницы, так и их часть (заболевание протекает стерто, без выраженных жалоб со стороны пациентки).
Что требуется для диагностики молочницы (кандидоза)?
Наличие жалоб у пациентки на зуд, творожистые выделения из половых путей, нарушение мочеиспускания, симптомов местного воспаления в области наружных половых органов (отек, покраснение, мацерации), данных лабораторных исследований: микроскопия мазков из влагалища — обнаружение дрожжеподобных грибов и псевдогифов, pH влагалища 4–4,5, аминотест отрицательный (когда на выделения из влагалища добавляют щелочь – запаха несвежей рыбы не будет), при посеве отделяемого из влагалища на соответствующие питательные среды- наблюдается рост грибов (здесь можно оценить их видовую принадлежность, количество, чувствительность к тому или иному антибактериальному препарату). Имеются дополнительные (и дорогостоящие) методы подтверждения диагноза вульвовагинального кандидоза – иммунофлюоресцентная диагностика («CandidaSure»), реакции связывания комплимента, иммунологические исследования и экспресс-методы. В их основе чаще всего встречается реакция антиген-антитело, то есть, на патогенный микроорганизм (антиген), наша иммунная система вырабатывает защиту (антитело): антитело связывается с антигеном, нейтрализуя последний. Этот комплекс (антиген-антитело) и может быть идентифицирован этими методами диагностики, либо распознается только антитело.
Лечение молочницы
Проводится только под контролем специалиста, самолечение молочницы чревато переходом острой формы кандидозного кольпита, в хроническую, с частыми обострениями и трудным излечением.
Этапы лечения молочницы:
- Борьба с предрасполагающими факторами (рациональная антибиотикотерапия, поддержание и защита иммунной системы, личная гигиена)
- Диета (ограничение углеводов)
- Отказ от вредных привычек.
- Медикаментозное местное лечение молочницы (выбирают один препарат):
- Бутоконазол, 2% крем 5 г однократно- местно.
- Кетоконазол, свечи 400 мг, по 1 свече х 1 раз в день 3 либо 5 дней.
- Флуконазол, внутрь 150 мг однократно (Флюкостат).
- Итраконазол, внутрь по 200 мг х 2 раза в сутки 3 дня или 200мг (Ирунин) х 10 дней таблетки, которые вставляют глубоко во влагалище.
- Сертаконазол, 300 мг (1 свеча) однократно.
- Клотримазол, по 100 мг (1 таблетка во влагалище) в течение 7 дней.
- Миконазол: влагалищные свечи по 100 мг (1 свеча) на ночь 7 дней.
- Нистатин: влагалищные таблетки 100000 ЕД (1 свеча) ежедневно х 1 раз, перед сном, в течение 14 дней.
- Медикаментозное лечение хронической молочницы:
– системный антимикотик (итраконазол по 200 мг внутрь 2 раза в сутки 3 дня или флуконазол по 150 мг 1 раз в сутки в течение 3 дней) и
– местная терапия препаратами азолового ряда (чаще всего в течение 14 дней):
Препараты имидазола:
- кетоконазол (низорал) — Применяют по 400 мг/сут, в течение 5 дней;
- клотримазол (канестен) —Применяют в виде вагинальных таблеток, по 200—500мг в течение 6 дней;
- миконазол — по 250мг, 4 раза в сутки, 10—14 дней.
- бифоназол — 1 % крем, 1 раз в сутки на ночь, 2—4 недели;
Препараты триазола:
- флуконазол — по 50–150мг 1 раз в сутки, от 7 до 14 дней;
- итраконазол (орунгал) — по 200 мг 1 раз/сут., 7 дней.
Несмотря на высокую эффективность местного лечения молочницы у многих пациенток через 1–3 месяца возникает рецидив (обострение). Это связано с приемом антибиотиков, которые изменяют нормальную микрофлору влагалища, сопутствующим сахарным диабетом, приемом оральных контрацептивов, беременностью (повышен уровнь гликогена в эпителии влагалища- хорошая среда для размножения грибов), увеличением числа инфицированных пациенток более патогенными (и более устойчивыми к традиционным способам лечения) видами грибов — C.pseudotropicalis, C.glabrata, C. parapsilosis.
Нужно ли лечить супруга пациентки от молочницы
Молочница — это не венерическое заболевание, и лечить супруга чаще всего не надо. Но бывают ситуации, когда у мужчины есть клинические проявления (симптомы зуда, раздражения и расчесы на половом члене, белые выделения, усиливающиеся после полового контакта) при подтвержденном диагнозе кандидоза у женщины. В этом случае схема лечения молочницы такая же, как для женщины. Только лечение проводится не местными препаратами, а для приема внутрь (Пимафуцин, по 100мг х1 таблетках 4 раза в день 10 дней).
Обычно мужчина не имеет симптомов данного заболевания, даже если женщина больна и проходит курс лечения. Если симптомы молочницы у мужчины возникнут, то следует обязательно обследовать его организм в целом для исключения инфекций, значимо снижающих иммунный надзор (таких как ВИЧ(СПИД), гепатиты В и С, острые лейкозы).
Что делать, чтобы предотвратить рецидив молочницы
Для того, чтобы предотвратить рецидив (обострение) заболевания, необходимо использовать:
– системный антимикотик (итраконазол по 200 мг внутрь или флуконазол по 150мг в первый день менструации в течение 6 месяцев, то есть 6 курсов);
– терапию местными препаратами 1 раз в неделю в течение 6 месяцев (препараты, которые используются в свечах для вагинального применения).
Контроль лечения молочницы
– При острой форме молочницы контроль лечения проводят через 7 дней после окончания лечения (сдают мазки и посевы на чувствительность микрофлоры к антибиотикам).
– При хроническом кандидозном кольпите оценку эффективности лечения выполняют в течение 3 менструальных циклов на 5–7 день цикла (как прекратились кровянистые выделения из половых путей после менструации- сдают мазки и посевы на чувствительность) .
В особенных случаях, например, лечение молочницы у беременных женщин — применяют местные противогрибковые препараты, такие как: Натамицин 100мг (пимафуцин) по 1 свече на ночь в течение 3–6 дней (препарат разрешен к применению у беременных женщин даже в первом триместре беременности, то есть до 12 недель), либо клотримазол по 1 вагинальной таблетке (100мг)х1раз в сутки на ночь, в течение 7 дней (препарат разрешен к применению у беременных дам только с 13 недель беременности).
Если больным пациентом является ребенок, то лечат молочницу по следующей схеме: флуконазол 2 мг на 1 килограмм массы тела ребенка- всю дозу однократно принимают внутрь запивая небольшим количеством воды.
Тем не менее, подробно описывая препараты для лечения кандидоза влагалища (молочницы), режимы их дозирования и курсы лечения- необходимо понимать, что все лечение должен контролировать врач. Ведь клиническая картина (симптомы заболевания) типичные для молочницы, характерны еще для очень многих патологических процессов во влагалище, например: бактериальный вагиноз, атрофичный (синильный) кольпит, бактериальный вагинит, хронический цервицит, лейкоплакия или краузов вульвы (влагалища), хламидийный цервицит, аднексит, гонорея, поэтому вопрос о лечении должен стоять только в кабинете врача, под тщательным лабораторным и клиническим контролем излеченности пациентки.
Будьте здоровы!
Гинеколог Альбина Романова
Источник
