Диабет и молочница лечение
Сахарный диабет является хроническим заболеванием обмена веществ, которое предрасполагает к развитию воспалительных процессов влагалища, особенно кандидозов. Чаще всего грибковые поражения влагалища развиваются при отсутствии гликемического контроля.
Взаимосвязь кандидоза и сахарного диабета
Считается, что у всех здоровых женщин, как минимум один раз в жизни развивается грибковый вагинит. Среди всех женщин, популяция больных диабетом представляет собой особенно уязвимую группу.
Влагалище физиологически содержит естественную бактериальную флору. В ее состав входят бактерии семейств, Lactobacillus, Corynebacterium, которые производят молочную кислоту и в меньшем количестве уксусную кислоту. Это обеспечивает необходимую защиту от заражения другими видами бактерий, которые не принадлежат к физиологической флоре.
Грибковые заболевания влагалища возникают во всех возрастных группах, но чаще всего у женщин детородного возраста. Считается, что это самая распространенная инфекция среди беременных женщин.
Главными патогенами являются дрожжеподобные грибки – Candida albicans, а также Candida glabrata.
Зуд и неприятные ощущения во влагалище беспокоят женщин, страдающих сахарным диабетом как первого, так и второго типа.
 Зуд влагалища
Зуд влагалища
СД 1 типа, как правило, начинается в молодом возрасте. Причиной является дефицит инсулина. Диабет второго типа чаще всего развивается в среднем возрасте, когда происходит снижение чувствительности к действию инсулина.
С одной стороны, больные сахарным диабетом второго типа подвержены развитию всех кандидозов, в том числе влагалища. С другой стороны, частые рецидивирующие грибковые инфекции влагалища у женщин могут свидетельствовать о нарушении углеводного обмена и являются поводом для диагностики сахарного диабета.
Сахарный диабет и развитие кандидозов влагалища
У пациентов с неконтролируемым, недиагностируемым сахарным диабетом, а также при отсутствии лечения, наблюдается повышенная концентрация глюкозы в крови. Это приводит к повышению ее уровня в различных органах. В таких условиях клетки эпителия влагалища изменяются и наружные половые органы становятся более уязвимыми к адгезии и росту других микроорганизмов, чаще всего дрожжеподобных.
Происходит срыв защитного механизма местного иммунитета в женских половых органах, вытесняется естественная флора, и в результате создаются подходящие условия для колонизации патогенных бактерий. Изначально кандидоз влагалища может протекать бессимптомно, но с течением времени может вызвать хронические заболевания и генерализованную инфекцию.
Что способствует развитию грибковой инфекции?
Факторы, предрасполагающие к колонизации половых путей грибов рода Candida:
- беременность;
- интенсивная антибиотикотерапия;
- пероральная контрацепция с высоким содержанием определенных гормонов;
- заместительная гормональная терапия;
- ожирение;
- применение иммуносупрессивных препаратов, в том числе глюкокортикоидов;
- перенесенные микозы влагалища;
- активная половая жизнь;
- частая смена партнеров;
- инфекции Chlamydia trachomatis;
- некоторые методы механической контрацепции – (вагинальный колпачок, вмс);
- типы сексуального поведения – орально-генитальный секс облегчает передачу дрожжеподобных грибов, которые очень часто находятся в полости рта.
Диагностика молочницы влагалища
Наиболее часто отмечаются следующие жалобы пациенток, страдающих молочницей: зуд, жжение и чувство дискомфорта в области вульвы. При гинекологическом исследовании отмечается белые или сероватые выделения из влагалища, которые легко отделяются от слизистой оболочки и вульвы.
Диагноз подтверждается микроскопическим исследованием. Вначале берут мазок из влагалища, затем производят посев на специальную микробиологическую среду. Характерно наличие гифов мицелия, которые обнаруживают при проведении исследования. Грибковое поражение влагалища следует дифференцировать с трихомониазом, а также бактериальным вагинозом.
 Диагностика молочницы
Диагностика молочницы
Эти заболевания имеют схожие симптомы, но различаются характером и составом влагалищных выделений. При заражении влагалищной трихомонадой (Trichomonas vaginalis) наблюдаются зелено-желтые, пенистые выделения с рыбным запахом, в микроскопическом исследовании видны движущиеся трихомонады, рН выделений>4,5. При бактериальном вагинозе выделения белого цвета, однородные, рН >4,5, тест с КОН(+).
Лечение молочницы влагалища у больных сахарным диабетом
Основу лечения составляют местные препараты. Чаще всего применяются: клотримазол (суппозитории вагинальные, крем для смазывания вульвы) применяются 6 дней, сертаконазол (Залаин, свечи однократно), натамицин (Пимафуцин, суппозитории вагинальные) 3-6 дней, нистатин (суппозитории вагинальные), длительность лечения: 10-14 дней. Для беременных женщин рекомендуются также миконазол, эконазол.
 Лечение молочницы
Лечение молочницы
В случаях, резистентных к лечению, а также частых рецидивах заболевания, применяется флуконазол и итраконазол перорально совместно с местными противогрибковыми препаратами. Особое внимание следует обратить на поддержание правильной интимной гигиены половых органов. Забота о чистоте и сухости интимных зон является важным фактором, способствующим лечению. Используйте мягкие моющие средства, которые содержат бактерии молочной кислоты. Применение народных средств не гарантирует лечение грибковых инфекций.
Лечение кандидоза необходимо обоим партнерам, даже при отсутствии признаков заболевания у одного из них. Сахарный диабет представляет собой заболевание, которое предрасполагает к развитию многих патологий. К таким пациентам необходимо очень внимательно подойти при лечении различных воспалительных заболеваний, в том числе молочницы.
При лечении кандидоза у больного сахарным диабетом, необходимо учитывать взаимодействие, побочные эффекты применяемых препаратов, а также предпочтения пациента. Только таким образом можно предотвратить осложнения в виде распространения грибковой инфекции на соседние, а также отдаленные органы.
Профилактика кандидозов и контроль гликемии
Компенсация сахарного диабета и предупреждение развития осложнений, в том числе развития кандидозов, заключается в правильном контроле уровня глюкозы в крови.
Признаки контролируемого сахарного диабета:
- концентрация гликированного гемоглобина HbA1c составляет =< 6,5%, у пациентов с высоким риском гипогликемии <7,5%.;
- гликемия натощак 70-110 мг/дл (3,9-6,1 ммоль/л);
- гликемия через 120 минут после еды <140мг/дл (<7,8 ммоль/л).
Рекомендуется самоконтроль концентрации глюкозы в крови не менее 4-6 раз в сутки. Для терапии и профилактики микозов влагалища у пациенток с сахарным диабетом требуются усилия как со стороны гинеколога, так и со стороны самой женщины. Только взаимодействие врача с пациентом гарантирует эффективную профилактику заболевания.
ОНЛАЙН-ЗАПИСЬ в клинику ДИАНА
Вы можете записаться по бесплатному номеру телефона 8-800-707-15-60 или заполнить контактную форму. В этом случае мы свяжемся с вами сами.
Если вы нашли ошибку, пожалуйста, выделите фрагмент текста и нажмите Ctrl+Enter
Поделиться ссылкой:
Источник
Особенности обменных процессов в организме больного сахарным диабетом (СД) требуют индивидуального подхода к лечению инфекционных и неинфекционных заболеваний у этих пациентов. Общей чертой разнообразных состояний при СД является гипергликемия, возникающая вследствие либо нарушения способности поджелудочной железы вырабатывать необходимое количество инсулина, либо изменения чувствительности периферических тканей к инсулину, либо сочетания того и другого.
По типу выделяют: СД 1 типа и СД 2 типа; по тяжести течения: легкой, средней и тяжелой степени.
У больных СД отмечаются гормональный дисбаланс, гиперкалиемия, нарушение липидного обмена, ожирение, снижение функции гранулоцитов, гликолиз различных белков, тканевая гипоксия, расстройство системы гемостаза, иммунные нарушения (в том числе аутоиммунные процессы), а также макрососудистые и микрососудистые осложнения, такие, как атеросклероз, ишемическая болезнь сердца, артериальная гипертония, гангрена нижних конечностей и др. [2,3].
В связи с этими факторами СД нередко осложняется присоединением различных инфекций, которые имеют свои особенности. Наиболее часто у этих пациентов поражаются мочевыводящие пути, при этом в моче выделяют грамотрицательные бактерии, стафилококки, энтерококки и, наконец, грибы, которые в структуре возбудителей у больных СД составляют, по нашим данным, 32,5%. Это объясняется также и тем, что в условиях гиперкалиемии грибы активно используют глюкозу для своих метаболических процессов и усиленно размножаются, вызывая болезнь. В большинстве случаев возбудителем являются дрожжеподобные грибы Candida аlbicans.
Клинические формы грибкового поражения мочевыводящих путей у больных СД от бессимптомной кандидурии до кандидозных уретрита, цистита, пиелонефрита, простатита, эпидидимита и баланопостита, проявляются различными по степени дизурическими явлениями, болями в поясничной и области мочевого пузыря, положительным симптомом Пастернацкого, жжением в уретре, раздражением и покраснением головки полового члена, синдромом нейрогенного мочевого пузыря, недержанием мочи и др.
На 2-м месте среди грибковых осложнений у больных СД стоят орофарингеальный кандидоз и кандидозный вульвовагинит [9]. Грибковые поражения зева и верхних дыхательных путей проявляются характерными симптомами: гиперемией, покашливанием, «раздражением» слизистой и др. Вульвовагинит встречается у женщин как в репродуктивном, так в климактерическом возрасте и проявляется характерными творожистыми выделениями из половых путей, зудом и жжением. Нередко присоединяется раздражение в области наружных гениталий и ануса.
Кандидозный бронхит и пневмония часто осложняют течение СД. Они приобретают, как правило, хроническое рецидивирующее течение, трудно поддаются излечению и характеризуются одышкой, продуктивным кашлем, болями в грудной клетке, изменением на рентгенограмме и др. симптомами [1].
Кандидозные эзофагит, синусит, ангина встречаются редко. Кандидозные и криптококковые перитонит, остеомиелит, сепсис и менингит при СД описаны в литературе недостаточно, но следует помнить об этих осложнениях у больных СД, особенно в отделениях реанимации и палатах интенсивной терапии [4,5,6].
Известно также, что при СД нарушение микроциркуляции в сосудах нижних конечностей наблюдается в 20 раз чаще, чем у лиц без эндокринной патологии. Это способствует развитию синдрома диабетической стопы, трофических язв, присоединению кандидозной инфекции [3].
В 81-й Городской клинической больнице за последние 3 года в стационаре и амбулаторно наблюдали 76 больных с системными и локализованными микозами на фоне СД, верифицированными по данным микробиологических исследований (табл. 1). Из них 27 мужчин и 49 женщин.
Кандидозный (к) стоматит выявлен у 5 больных, к. глоссит – у 4, к. фарингит – у 5, к. эзофагит – у 3, к. бронхит – у 4, к. бронхопневмония – у 2, к. пневмония – у 1, к. цистит – у 19, к. уретрит – у 11, к. острый вульвовагинит – у 18, к. баланопостит – у 2. У всех больных диагноз микоза был впервые установлен в нашей клинике.
Лечение было комплексным: соблюдение строгой диеты, применение сахароснижающих препаратов, лечение сопутствующих заболеваний, прием общеукрепляющих средств, физиотерапевтических процедур, и наконец, проведение противогрибковой этиотропной терапии.
Лечение кандидозной инфекции у больных СД имеет некоторые особенности:
- при нарушении обменных процессов, осложнениях СД и наличии многочисленных сопутствующих заболеваний у большинства больных, особенно у лиц пожилого возраста, предпочтителен толерантный противогрибковый препарат, высокоэффективный и без токсических побочных действий;
- при длительном хроническом течении заболевания и, как правило, вялотекущем процессе, требуется применять продолжительную схему лечения в адекватных разовых и курсовых дозах;
- после проведения основного курса лечения больной должен оставаться на диспансерном учете, при этом не исключаются профилактические курсы лечения системными и местными антимикотиками.
В многочисленных научных исследованиях и в практике доказано, что для лечения микозов у описанной категории больных, как впрочем, и для всех больных кандидозом, оптимальным является системный противогрибковый препарат, современный триазол – флуконазол [1,7,8].
Есть исследования, доказывающие, что именно у больных СД флуконазол резко уменьшает продукцию фосфолипазы грибами Candida albicans, тем самым уменьшая адгезивную способность этих инфектантов [9].
Приводим схемы лечения кандидоза на фоне СД системным антимикотиком флуконазолом (Медофлюконом) (табл. 2).
Применяли различный режим приема Медофлюкона в капсулах по 200 мг – 1 раз в день, 2 раза в день или через день.
Эффективность лечения определяли по исчезновению клинических симптомов болезни, рентгенологической и эндоскопической динамике и эрадикации возбудителя (табл. 3).
Таким образом, течение системных и локализованных микозов у больных СД имеет определенные особенности, что требует комплексной терапии и эффективного, нетоксичного антимикотика, более длительных курсов лечения и последующего диспансерного наблюдения. Применение Медофлюкона, как этиотропного противогрибкового средства, показало высокую эффективность: выздоровление в 67,1% случаев, улучшение в 30,3% случаев. Низкий процент побочных действий, даже у больных СД, еще раз подтвердил превосходство флуконазола (Медофлюкона) перед другими препаратами при лечении кандидоза.
Литература:
1. Бурова С.А. Проблемы грибковых заболеваний человека. // Российский журнал кожных и венерологических болезней -1998-№1-с.39-41.
2. Бурова С.А., Талалаева С.М. Отдаленные результаты лечения онихомикозов у больных сахарным диабетом. // Российский журнал кожных и венерических болезней. – 2000 – №5. – с.31-33.
3. Руководство по клинической эндокринологии. /Под ред. В.Г.Баранова. – Л., 1977.
4. El-Zaatari M.M. et al. Successful treatment of Candida alb. оsteomyelitis of the spine with fluconazole and surgical debridement: case report. // J.Chemother. -2002 – №14(6) – p.627-630.
5. Magee L.T. et al. Pyrolesis typing of isolates from a recurrence of systemic cryptococcosis.// J.Med. Microbiol. – 1994 – №40(3).-p.165-169.
6. Morris B.A. et al. Cryptococcal peritonitis in CAPD patient. // J. Med. Vet. Mycal. -1992-№30(4)-p.309-315.
7. Penk A., Pittrow L. Therapeutic experience with fluconazole in the treatment of fungal infections in diabetic patients.// Mycoses. -1999-№42 Suppl.2-p.97-100.
8. Sobel J.D., et al. Candiduria a randomized d.-b. study of treatment with fluconazole and placebo.// Clin. Infect. Dis. -2000 -№30.-p.19-24.
9. Willis A.M., et al. The influence of antifungal drugs on virulence properties of Candida alb. in patient with diabetes mellitus.// Oral Surg. Med. -2001-№91(3).-p.317-321.
Источник
Что такое «молочница»?
Молочница (кандидоз) – воспаление наружных половых органов, которое вызвано дрожжеподобными грибами рода Candida. Эти грибы широко распространены в природе и продуктах питания: молоке, фруктах и овощах, мясе и рыбе. Для людей наиболее характерно присутствие вида Candida albicans.
Это представитель условно-патогенной флоры влагалища, ротовой полости и желудочно-кишечного тракта. Иными словами, обнаружение дрожжеподобных грибов во влагалище не всегда означает наличие болезненного состояния. Молочница обусловлена активным размножением грибов, увеличением их количества и появлением агрессивных форм. Они способны прикрепиться к эпителиальным клеткам и проникнуть во внутренние ткани влагалища. Для этого состояния необходимо снижение иммунитета в организме женщины (общего и местного).
Важно! Молочница – это не только кандидоз влагалища. Дрожжевой грибок способен поражать слизистую рта, вызывая кандидозный стоматит. Часто это состояние встречается у детей до года и при иммунодефицитных состояниях. У мужчин возможно воспаление головки и крайней плоти полового члена (баланопостит). В некоторых случаях дрожжевой грибок способен вызывать воспаления на коже и поражения ногтей.
Что способствует появлению молочницы?
Заражение кандидозом возможно при половом и орально-генитальном контактах. Однако это не единственные причинные факторы появления молочницы. Заболевание встречается у девочек и женщин, которые не живут половой жизнью.
Молочница часто появляется при активизации собственной флоры влагалища на фоне снижения защитных свойств организма. Это происходит:
- при частых стрессах;
- при переохлаждениях;
- при хронической инфекции любой локализации;
- при постоянных недосыпаниях, злоупотреблении алкоголем, курении;
- при лечении антибиотиками, гормонами и цитостатиками;
- при ВИЧ-инфекции.
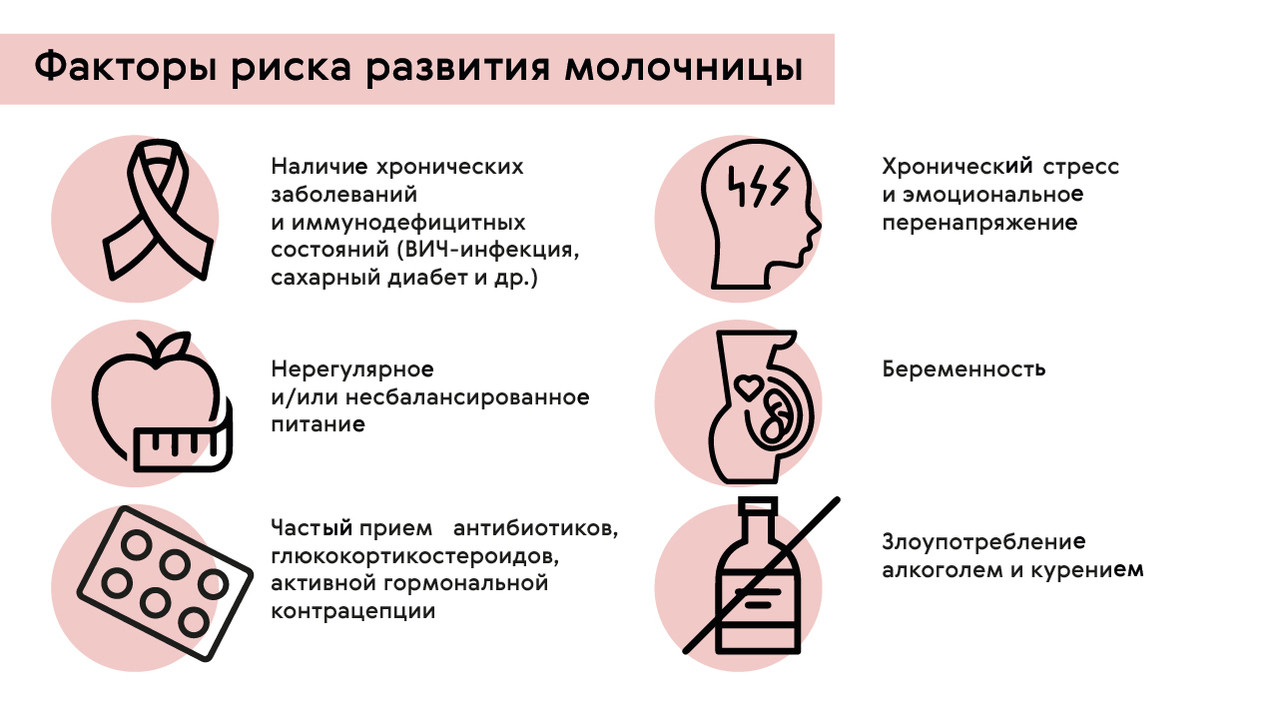
Также существуют определенные гормональные и обменные нарушения, при которых создаются условия для размножения Candida (рис. 1):
- заболевания щитовидной и паращитовидной желез, надпочечников;
- злоупотребление углеводной пищей и сладостями;
- сахарный диабет;
- беременность;
- климактерический период.
 Рисунок 1. Факторы риска развития молочницы. Источник: МедПортал
Рисунок 1. Факторы риска развития молочницы. Источник: МедПортал
Важно! Появление кандидозного стоматита у детей возможно при нарушении правил гигиены, когда кто-то другой облизывает ложки и пустышки. При сосании пальцев, игрушек ребенок тоже может «занести» дрожжевой грибок в рот. Молочница у детей проявляется в виде белых творожистых «комочков» на слизистой щек, языке и деснах. Меняется общее состояние, ребенок может отказываться от еды из-за болезненных ощущений.
При колитах, которые сопровождаются нарушением микрофлоры кишечника, ношении стрингов и неправильном гигиеническом уходе за интимными зонами возможен занос грибковой флоры из кишечника во влагалище.
Грибки рода Candida «любят» теплую и влажную среду, поэтому молочница часто развивается:
- при постоянном применении прокладок, ношении синтетического белья;
- при повышенной потливости либо пребывании в условиях перегревания организма;
- при растирании промежности и нарушении целостности кожи интимных зон.
Немаловажную роль в развитии молочницы играет уход за наружными половыми органами. Пренебрежение правилами гигиены, частые подмывания с использованием моющих средств и спринцевания нарушают естественный pH-баланс кожи и слизистых и могут привести к усиленному размножению грибковой флоры.
Появлению молочницы могут способствовать и другие инфекции, передающиеся половым путем (ИППП): урогенитальные хламидиоз и микоплазмозы, трихомониаз, гонорея, генитальный герпес. Связано это с тем, что ИППП вызывают воспалительные изменения слизистой и нарушения кислотно-щелочного состояния влагалища. При этом создаются подходящие условия для активизации кандидозной флоры.
Таким образом, молочнице наиболее подвержены:
- женщины с ослабленным иммунитетом и избыточной массой тела;
- беременные;
- страдающие сахарным диабетом и иными эндокринными заболеваниями;
- онкобольные;
- люди, которые получают лечение антибиотиками и гормонами;
- женщины с половыми инфекциями или частой сменой половых партнеров;
- женщины, которые используют гормональные контрацептивы.
Самые первые признаки заболевания
При дебюте молочницы женщина практически всегда ощущает дискомфорт в виде (рис. 2):
- зуда и жжения во влагалище и в области наружных половых органов;
- появления избыточного количества выделений белого цвета с комочками, похожими на творог;
- болезненности и дискомфорта при интимной близости, мочеиспускании.
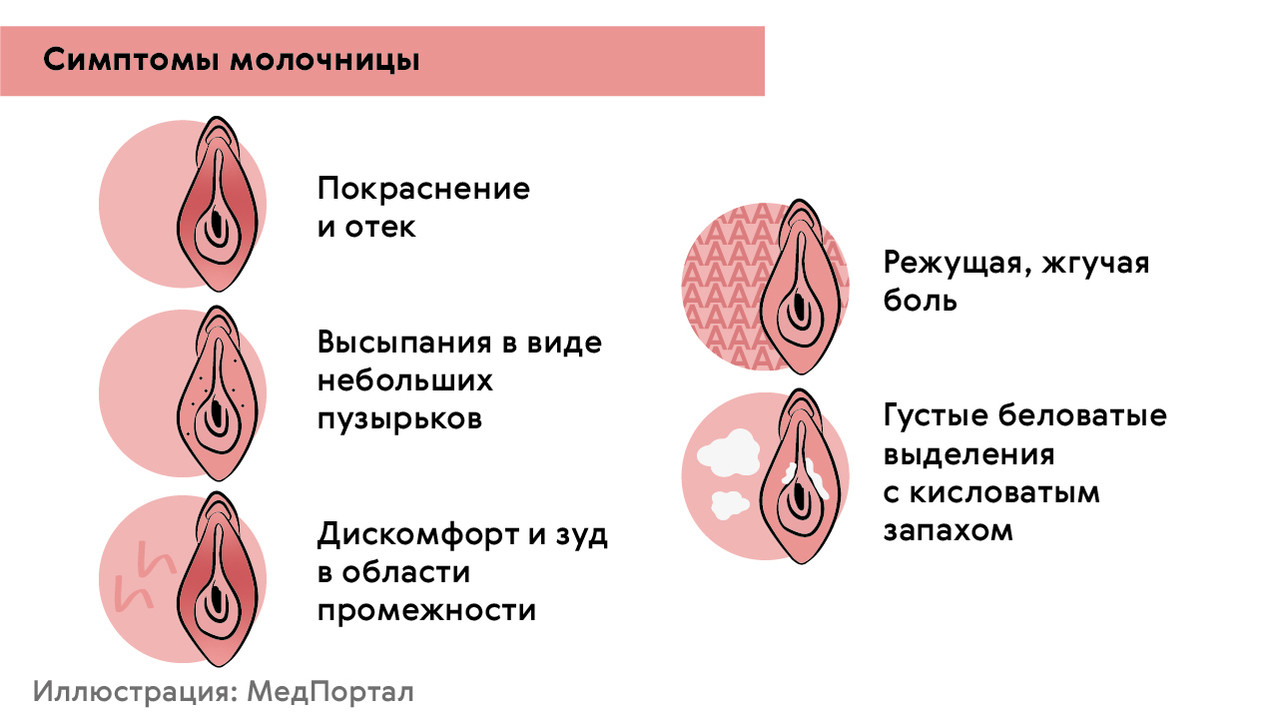 Рисунок 2. Основные признаки дрожжевой инфекции мочеполовой системы. Источник: МедПортал
Рисунок 2. Основные признаки дрожжевой инфекции мочеполовой системы. Источник: МедПортал
Кроме характерных выделений, объективные признаки заболевания – покраснение и отечность слизистой влагалища и его преддверия. Возможно появление белесоватого налета в области малых половых губ и входа во влагалище.
Важно! Каждая женщина должна понимать, что под видом молочницы может начинаться любая другая инфекция с половым путем передачи и риском осложнений в виде серьезных воспалительных заболеваний матки и придатков, формирования бесплодия.
Проявления молочницы
У женщины кандидоз половых органов может протекать в трех формах:
- Носительство грибков Candida. В этом случае отсутствуют жалобы и нет признаков воспаления при объективном осмотре и по данным влагалищного мазка. Это состояние не требует активного лечения, но женщина может передать инфекцию мужчине – половому партнеру.
- Острая кандидозная инфекция. Проявляется в первую очередь воспалением влагалища и называется кандидозным кольпитом (вагинитом). Характерные признаки такого кольпита – творожистые выделения с кисловатым запахом, дискомфорт при интимных контактах, зуд и жжение во влагалище. При возникновении вульвита (воспаления наружных половых органов) отмечается покраснение и отечность зоны входа во влагалище, половых губ. Это состояние сопровождается мучительным зудом наружных половых органов, появлением на них белесоватого налета. При переходе кандидозного воспаления на шейку матки возникает цервицит. Возможно также появление цистита – воспаления мочевого пузыря, характерными проявлениями которого будет учащенное мочеиспускание с болью малыми порциями мочи.
- Хронический рецидивирующий вульвовагинальный кандидоз. Это состояние сопровождается повторяющимися эпизодами молочницы с частотой 3-4 раза в год. Симптомы хронической молочницы выражены не так ярко. Они могут ограничиваться зудом перед очередной менструацией или после полового акта, незначительными творожистыми выделениями. Хронический вульвагинальный кандидоз чаще всего возникает при факторах, которые снижают иммунитет в организме женщины, гормональных патологиях. Неполноценное лечение дебюта молочницы, отсутствие обследования и лечения полового партнера, несоблюдение гигиенических рекомендаций, сохранение провоцирующих факторов нередко становятся причиной повторения неприятных симптомов.
Когда стоит обратиться к врачу?
Как можно скорее обратиться к врачу стоит при боли внизу живота, раздражении влагалища, наружных половых органов и наличии выделений с неприятным запахом, которые не проходят в течение трех дней.
Как правильно лечить молочницу?
Прежде чем лечить молочницу, нужно удостовериться в диагнозе. Поэтому при появлении подозрительных симптомов необходимо как можно раньше обратиться к специалисту для полноценной диагностики. Это важно, потому что симптомы других половых инфекций могут маскироваться под кандидоз. Возможно также сочетание молочницы с различными ИППП.
При первом эпизоде молочницы и каждом последующем рецидиве нужно попытаться выявить предрасполагающие факторы. Это может быть смена полового партнера, прием лекарственных средств по поводу других заболеваний, особенности питания и гигиенического ухода, стрессы и другие причины. Если молочница повторяется, а провоцирующие факторы не установлены, потребуется расширенное обследование женского организма. Оно может включать:
- диагностику для выявления гинекологической патологии, заболеваний ЖКТ;
- исследование сахара крови, в том числе с нагрузкой для выявления преддиабета;
- исследование гормонов щитовидной железы;
- клинические анализы мочи и крови;
- тестирование на ВИЧ-инфекцию и т.д.
Для лечения молочницы применяют:
- Местные средства в виде вагинальных свечей, мазей, кремов.
- Системные противогрибковые средства в виде таблеток и капсул – антимикотики.
Грибы Candida чувствительны к таким средствам, как:
- препараты йода;
- натрия тетраборат;
- гексаметилентетрамин;
- полиеновые антимикотики;
- имидазолы;
- триазолы.
Длительность лечения при острых формах составляет 5-10 дней, при хронических – несколько недель и месяцев. При повторении эпизодов вульвовагинального кандидоза желательно провести посев патологического материала для определения чувствительности к системным противогрибковым препаратам. Связано это с тем, что грибы рода Candida могут формировать устойчивость к лекарственным средствам.
Без коррекции фоновых заболеваний лечение рецидивирующей молочницы обречено на провал. Кроме противогрибковых препаратов, при хронической молочнице терапия обычно включает:
- препараты для лечения гастроэнтерологической патологии (в том числе пребиотики и пробиотики);
- поливитамины;
- средства для восстановления гормональных нарушений;
- сахароснижающие средства.
Эффективное лечение молочницы невозможно без соблюдения рекомендаций по рациональному питанию. Следует исключить: дрожжевую выпечку, сладости, газированные напитки, крахмал, консервированные продукты, жирные блюда, картофель, свеклу, бананы, виноград, спиртное, сыры, молоко. Полезны нежирные сорта мяса и рыбы, ягоды, капуста, натуральные йогурты, закваски, биокефир. Предпочтение отдают вареным и тушеным блюдам, приготовленным на пару или в духовке.
Важно также выполнять гигиенические рекомендации:
- носить хлопчатобумажное белье, стирать его при высокой температуре и проглаживать утюгом;
- подмываться два раза в день, желательно простой или кипяченой теплой водой.
При подмывании врачи не рекомендуют использовать мыло, так как оно создает щелочную среду, благоприятную для размножения условно-патогенной флоры. Лучше для этих целей периодически применять гели для интимной гигиены с нейтральным pH. Лишнюю влагу после водных процедур нужно промокнуть индивидуальным полотенцем.
Следует отметить важность лечения любых дрожжевых инфекций, иногда атакующих желудочно-кишечный тракт, полость рта, кожу или ногти. Если оставлять такие поражения не леченными, возможен «подсев» грибов в наружные половые органы из других очагов в организме.
Альтернативные методы лечения не так эффективны и надежны, как традиционная терапия. К ним относится:
- кокосовое масло;
- крем с маслом чайного дерева;
- вагинальные суппозитории с борной кислотой.
Последние могут иметь серьезные побочные эффекты, а данные о безопасности при длительном использовании очень ограничены. Борная кислота может вызывать значительное местное раздражение и потенциально токсична (включая смерть) при случайном попадании в организм. Вагинальные свечи с борной кислотой обычно применяются только в случаях доказанной устойчивости кандиды к противогрибковым препаратам, но эти случаи достаточно редки.
Отрывок из книги «Я – женщина» доктора акушера-гинеколога Ольги Белоконь.
Что будет, если не лечить молочницу?
Показание для лечения молочницы – точный диагноз на основе характерных жалоб, клинической картины и лабораторного исследования с подтверждением воспалительной реакции и определением элементов грибов кандидоза. Если пренебречь рекомендациями по лечению данного состояния, возможны такие осложнения:
- развитие восходящей инфекции с последующим воспалением внутренних половых органов и формированием бесплодия;
- патология беременности и родов, передача инфекции новорожденному (кандидоз у недоношенных детей может быть опасен для жизни);
- возникновение уретрита и цистита – воспалений мочеиспускательного канала и мочевого пузыря;
- аллергизация организма и угнетение иммунного ответа (эти факторы обусловлены тем, что клеточная стенка гриба содержит белковые структуры, которые способны вызывать аллергические реакции и блокировать клетки иммунного ответа – Т-лимфоциты);
- развитие хронического кандидозного сепсиса в случае выраженных иммунодефицитных состояний.
У пациентов, которые находятся в больнице, после обширных операций, химио- и лучевой терапии, ВИЧ-инфицированных, при длительном использовании катетеров, может развиваться кандидозный сепсис. Он вызван дрожжевой флорой, которая есть в медицинских учреждениях (госпитальная инфекция).
Помимо этого, не стоит забывать, что частый дискомфорт в области гениталий и при половом контакте нарушает гармонию интимных отношений и со временем может привести к депрессии.
Профилактика
Для предупреждения обострений молочницы у женщин важно:
- нормализовать лишний вес;
- соблюдать рекомендованную диету, режим труда и отдыха;
- выполнять рекомендации по гигиене интимных зон и половой жизни;
- носить х/б белье, ограничить применение ежедневных прокладок;
- избегать переохлаждений.
При наличии очагов хронического воспаления, болезней органов желудочно-кишечного тракта нужно пройти полноценный курс их лечения.
Заключение
Молочница у женщин – самая распространенная инфекция, вызванная активизацией собственной флоры или поступлением грибов рода Candida извне. Особенно сложно поддаются лечению повторяющиеся эпизоды заболевания. Связано это с многогранностью факторов, которые способствуют очередным обострениям.
Задача специалиста – выявление и устранение индивидуальных причин рецидивов молочницы. Женщинам с хронической рецидивирующей молочницей нужно строго выполнять врачебные рекомендации и запастись терпением.
Источник
